Nhà sản xuất
Roche
Thành phần
Mỗi viên: Capecitabine 500mg.
Dược lý
Cơ chế hoạt động
Capecitabine là dẫn xuất fluoropyrimidine carbamate được điều chế để dùng đường uống, là thuốc độc tế bào được hoạt hóa bởi khối u và chọn lọc trên khối u.
Capecitabine không phải là chất độc tế bào trên in vitro. Tuy nhiên, trên in vivo, thuốc được biến đổi liên tiếp thành chất gốc độc tế bào là 5-fluorouracil (5-FU), chất này sẽ được chuyển hoá tiếp.
Sự hình thành 5-FU tại khối u nhờ xúc tác một cách tối ưu của yếu tố tạo mạch liên quan tới khối u là thymidine phosphorylase (dThdPase), nhờ đó làm giảm tối đa mức độ của mô lành với 5-FU trong cơ thể.
Sự biến đổi sinh học tuần tự của men từ capecitabine thành 5-FU dẫn tới nồng độ của 5-FU cao hơn trong mô khối u. Sau khi cho bệnh nhân bị ung thư đại trực tràng (N=8) uống capecitabine, tỉ số nồng độ của 5FU ở khối u đại trực tràng so với các mô gần kề là 3,2 (dao động từ 0,9 đến 8,0). Tỉ số nồng độ ở khối u so với huyết tương là 21,4 (dao động từ 3,9 đến 59,9) trong khi tỉ số ở các mô khỏe mạnh so với huyết tương là 8,9 (dao động từ 3,0 đến 25,8). Hoạt tính của thymidine phosphorylase cao hơn gấp 4 lần ở khối u đại trực tràng so với mô bình thường bên cạnh.
Một vài khối u ở người, như ung thư vú, dạ dày, đại trực tràng, cổ tử cung, và buồng trứng, có nồng độ thymidine phosphorylase cao hơn (có khả năng chuyển 5'-DFUR [5'-deoxy-5-fluorouridine] thành 5-FU) so với các mô bình thường tương ứng.
Các tế bào bình thường và các tế bào khối u chuyển hóa 5-FU thành 5-fluoro-2-deoxyuridine monophosphate (FdUMP) và 5-fluorouridine triphosphate (FUTP). Những chất chuyển hóa này sẽ làm tổn thương tế bào bằng hai cơ chế. Đầu tiên, FdUMP và đồng yếu tố folate N5-10-methylenetetrahydrofolate gắn với thymidylate synthase (TS) tạo nên một phức hợp gồm ba yếu tố đồng hóa trị. Sự gắn kết này sẽ ức chế sự hình thành thymidylate từ uracil. Thymidylate là một tiền chất cần thiết của thymidine triphosphate, một chất cần thiết cho sự tổng hợp DNA, vì vậy sự thiếu hụt hợp chất này có thể ức chế sự phân chia tế bào. Thứ hai, các men sao chép nhân có thể kết hợp một cách nhầm lẫn FUTP thay vì uridine triphosphate (UTP) trong quá trình tổng hợp RNA. Lỗi chuyển hóa này có thể ảnh hưởng tới sự tổng hợp RNA và protein.
Hiệu quả lâm sàng
Ung thư đại tràng và ung thư đại trực tràng
Phác đồ đơn trị liệu trong điều trị bổ trợ ung thư đại tràng
Số liệu từ một thử nghiệm lâm sàng pha III, đa trung tâm, ngẫu nhiên, có đối chứng trên những bệnh nhân bị ung thư đại tràng giai đoạn III (Dukes C) ủng hộ cho việc sử dụng Xeloda cho sự điều trị hỗ trợ trên những bệnh nhân bị ung thư đại tràng (nghiên cứu XACT: M66001). Trong thử nghiệm này, 1987 bệnh nhân được chọn ngẫu nhiên để điều trị với Xeloda (1250mg/m2 hai lần mỗi ngày trong hai tuần, sau đó là một tuần nghỉ thuốc và được dùng liệu trình 3 tuần như vậy trong 24 tuần) hoặc 5-FU và leucovorin (phác đồ điều trị Mayo: dùng 20mg/m2 leucovorin tiêm tĩnh mạch sau đó là 425mg/m2 5-FU truyền tĩnh mạch nhanh, từ ngày 1 đến ngày thứ 5, mỗi 28 ngày trong 24 tuần). Xeloda ít nhất tương đương với 5-FU/LV đường tĩnh mạch ở tỉ lệ sống thêm không bệnh (p=0,0001, khoảng giới hạn không kém hơn 1,2). Trên tất cả số người được chọn ngẫu nhiên, thử nghiệm cho sự khác biệt giữa Xeloda và 5-FU/LV ở sống thêm không bệnh, và sống sót chung cho thấy tỉ số nguy cơ tương ứng lần lượt là 0,88 (khoảng tin cậy 95% 0,77-1,01; p=0,068) và 0,86 (khoảng tin cậy 95% 0,74-1,01; p=0,060). Trung vị thời gian theo dõi tại thời điểm phân tích là 6,9 năm.
Phác đồ kết hợp trong điều trị bổ trợ ung thư đại tràng
Xeloda kết hợp với oxaliplatin (XELOX) trong điều trị bổ trợ cho những bệnh nhân ung thư đại tràng đã được nghiên cứu trong thử nghiệm lâm sàng pha III đa trung tâm, ngẫu nhiên, có đối chứng trên những bệnh nhân ung thư đại tràng giai đoạn III (Dukes C) (nghiên cứu NO16968). Trong thử nghiệm này, 944 bệnh nhân được chia ngẫu nhiên vào nhóm điều trị bằng phác đồ kéo dài 24 tuần, được chia thành các chu kỳ điều trị 3 tuần, trong đó Xeloda (1000mg/m2 hai lần một ngày trong 2 tuần, sau đó ngừng thuốc một tuần) kết hợp với oxaliplatin (130mg/m2 truyền tĩnh mạch trong hơn 2 giờ vào ngày đầu tiên của mỗi chu kỳ điều trị 3 tuần); 942 bệnh nhân được chia ngẫu nhiên vào nhóm điều trị bằng 5-FU (truyền tĩnh mạch nhanh) và leucovorin. Trong phân tích chính cho thời gian sống không bệnh (DFS), trên quần thể bệnh nhân phân tích theo dự định điều trị (ITT), XELOX đã thể hiện sự vượt trội có ý nghĩa thống kê so với 5-FU/LV, HR=0,08 (0,69-0,93), p=0,0045. Tỷ lệ sống không bệnh trong 3 năm ở nhóm XELOX là 71% so với 67% ở nhóm 5-FU/LV. Phân tích tiêu chí phụ (thời gian sống không tái phát bệnh - RFS) cũng ủng hộ những kết quả này với HR=0,78 (0,67-0,92), p=0,0024 khi so sánh XELOX với 5-FU/LV. XELOX đã thể hiện sự xu hướng vượt trội về thời gian sống toàn bộ (OS) với HR=0,87 (0,72-1,05), p=0,1486, tương ứng với việc làm giảm 13% nguy cơ tử vong. Tỉ lệ bệnh nhân còn sống sau 5 năm của nhóm XELOX là 78% so với 74% của nhóm 5-FU/LV. Dữ liệu về tính hiệu quả được trình bày ở trên dựa trên thời gian quan sát trung bình 59 tháng đối với thời gian sống toàn bộ và 57 tháng đối với thời gian sống không bệnh.
Tại thời điểm theo dõi tiếp theo (trung bình 7 năm), XELOX tiếp tục duy trì sự vượt trội có ý nghĩa thống kê về thời gian sống toàn bộ với HR=0,8 (0,69-0,93), p=0,0038 và thời gian sống không tái phát bệnh với HR=0,78 (0,67-0,91), p=0,0015. Tỉ lệ bệnh nhân còn sống sau 7 năm ở nhóm XELOX là 73% và ở nhóm 5-FU/LV là 67%. Như vậy, trong thời gian 2 năm tiếp theo sau phân tích chính, sự khác biệt giữa tỉ lệ sống sót ở 2 nhóm đã tăng từ 3% lên 6%.
Phác đồ đơn trị liệu trong ung thư đại trực tràng di căn
Số liệu từ hai thử nghiệm lâm sàng được thiết kế tương tự, đa trung tâm, ngẫu nhiên, có đối chứng, pha III ủng hộ việc sử dụng Xeloda cho điều trị bước một ung thư đại trực tràng di căn (SO14695; SO14796). Trong các thử nghiệm này, 603 bệnh nhân được chọn ngẫu nhiên để điều trị Xeloda (1250mg/m2 hai lần mỗi ngày trong hai tuần sau đó là một tuần nghỉ thuốc và được dùng các liệu trình ba tuần như vậy). 604 bệnh nhân được chọn ngẫu nhiên để điều trị với 5-FU và leucovorin (phác đồ điều trị Mayo: 20mg/m2 leucovorin tiêm tĩnh mạch, tiếp theo là 425mg/m2 5-FU truyền tĩnh mạch nhanh, vào ngày đầu tiên cho đến ngày thứ 5, mỗi 28 ngày).
Tỉ lệ đáp ứng khách quan chung trên tất cả số người được chọn ngẫu nhiên (đánh giá của nghiên cứu viên) là 25,7% (Xeloda) so với 16,7% (phác đồ điều trị Mayo); p < 0,0002. Trung vị thời gian đến khi bệnh tiến triển là 140 ngày (Xeloda) so với 144 ngày (phác đồ điều trị Mayo). Trung vị thời gian sống là 392 ngày (Xeloda) so với 391 ngày (phác đồ điều trị Mayo).
Điều trị kết hợp - Điều trị bước một ung thư đại trực tràng
Dữ liệu từ thử nghiệm lâm sàng đa trung tâm, ngẫu nhiên, có đối chứng, pha III (NO16966) hỗ trợ cho sử dụng Xeloda kết hợp với oxaliplatin hoặc kết hợp với oxaliplatin và bevacizumab (BV) trong điều trị bước một ung thư đại trực tràng di căn. Nghiên cứu gồm hai phần: phần đầu 2 nhóm khởi đầu bệnh nhân được chọn ngẫu nhiên thành hai nhóm điều trị riêng biệt, bao gồm XELOX hoặc FOLFOX-4, và phần tiếp theo giai thừa 2x2 với bốn nhóm điều trị riêng biệt, bao gồm XELOX + placebo (P), FOLFOX-4+P, XELOX+BV, và FOLFOX-4+BV. Chế độ điều trị được tổng kết dưới bảng 1.
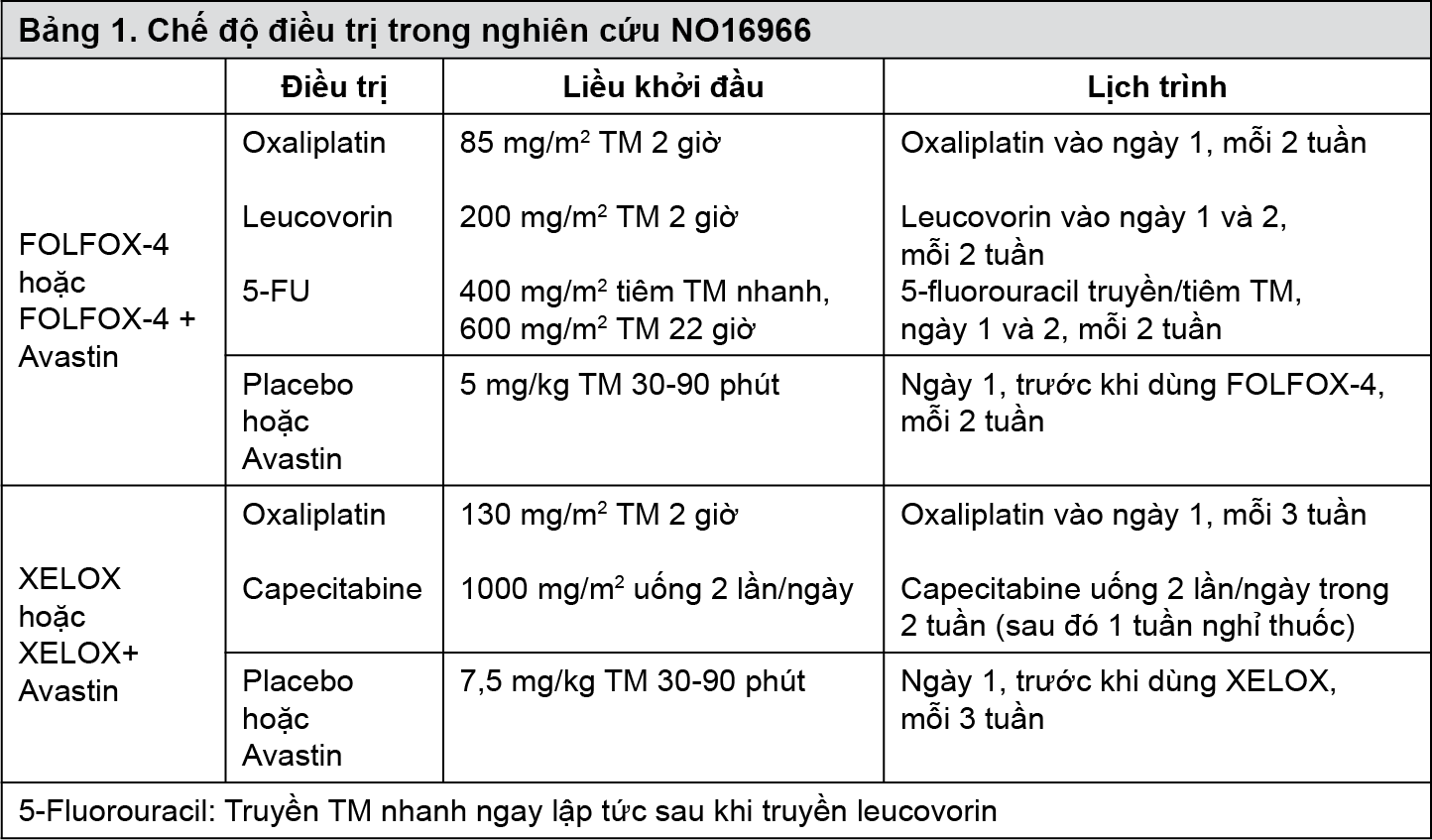
Sự không thua kém của nhóm có XELOX so với nhóm có FOLFOX-4 trong sự so sánh chung được chứng minh bằng chỉ số sống thêm bệnh không tiến triển (PFS) trong nhóm tuân thủ vừa phải phác đồ điều trị (EPP) và nhóm tuân thủ chặt chẽ phác đồ điều trị (ITT) (xem bảng 2 bên dưới). Kết quả cho thấy phác đồ XELOX tương đương với FOLFOX-4 về sống sót chung. Trong các phân tích có tính thăm dò về so sánh giữa XELOX + BV với FOLFOX-4 + BV. Sự so sánh ở các dưới nhóm điều trị cho kết quả tương đương về PFS giữa nhóm XELOX +BV và FOLFOX-4 + BV (tỷ số nguy cơ 1,01 [khoảng tin cậy 97,5% 0,84; 1,22]). Trung vị thời gian theo dõi tới thời điểm của phân tích chính của nhóm bệnh nhân tuân thủ chặt chẽ phác đồ là 1,5 năm; số liệu phân tích của theo dõi thêm 1 năm sau đó cũng có trong bảng 2 ở dưới đây.

Dữ liệu từ thử nghiệm lâm sàng pha III ngẫu nhiên, có đối chứng (CAIRO) hỗ trợ cho việc sử dụng Xeloda khởi đầu với liều 1000mg/m2 trong 2 tuần trong mỗi 3 tuần kết hợp với irinotecan cho chỉ định điều trị bước 1 ung thư đại trực tràng di căn. Hiệu quả thể hiện qua các chỉ số Tỷ lệ đáp ứng chung (RSS), Sống bệnh không tiến triển (PFS) và Sống sót chung (OS) tương đương với báo cáo của nghiên cứu chính yếu sử dụng 5-FU, leucovorin và irinotecan (FOLFIRI).
Dữ liệu qua phân tích sơ bộ từ thử nghiệm lâm sàng pha II đa trung tâm, mù đôi, có đối chứng (AIO KRK 0604) hỗ trợ cho việc sử dụng Xeloda với liều khởi đầu 800mg/m2 trong 2 tuần trong mỗi 3 tuần kết hợp với irinotecan và bevacizumab cho chỉ định điều trị bước 1 ung thư đại trực tràng di căn. 128 bệnh nhân được lựa chọn ngẫu nhiên sử dụng Xeloda kết hợp với irinotecan (XELIRI) và bevacizumab: Xeloda (800mg/m2 ngày 2 lần trong 2 tuần, sau đó nghỉ 7 ngày), irinotecan (200mg/m2 truyền trong 30 phút vào ngày thứ nhất của mỗi 3 tuần), và bevacizumab (7,5mg/kg truyền trong 30 tới 90 phút vào ngày thứ nhất của mỗi 3 tuần); một nhóm 127 bệnh nhân được lựa chọn ngẫu nhiên sử dụng Xeloda kết hợp với oxaliplatin cộng bevacizumab: Xeloda (1000mg/m2 ngày 2 lần trong 2 tuần sau đó nghỉ 7 ngày), oxaliplatin (130mg/m2 truyền trong 2 giờ vào ngày thứ nhất của mỗi 3 tuần), và bevacizumab (7,5mg/kg truyền trong 30 tới 90 phút vào ngày thứ nhất của mỗi 3 tuần). Khoảng thời gian theo dõi tiếp theo đối với quần thể nghiên cứu, trung bình là 26,6 tháng. Tỷ lệ Sống bệnh không tiến triển ở tháng thứ 6 trong nhóm bệnh nhân tuân thủ chặt chẽ điều trị là 84% (XELIRI cộng bevacizumab) so với 76% (XELOX cộng bevacizumab). Tỷ lệ đáp ứng toàn bộ (đáp ứng hoàn toàn và đáp ứng một phần) là 56% (XELIRI kết hợp với bevacizumab) so với 53% (XELOX kết hợp với bevacizumab). Trung vị thời gian sống còn toàn bộ là 25,5 tháng (XELIRI kết hợp với bevacizumab) và 24,4 tháng (XELOX kết hợp với bevacizumab).
Điều trị kết hợp - Điều trị bước hai ung thư đại trực tràng
Dữ kiện từ thử nghiệm lâm sàng (NO16967) đa trung tâm, ngẫu nhiên, có đối chứng pha III hỗ trợ dùng Xeloda kết hợp với oxaliplatin trong điều trị bước 2 ung thư đại trực tràng di căn. Trong thử nghiệm này, 627 bệnh nhân ung thư đại trực tràng di căn đã điều trị trước đó với irinotecan trong điều trị kết hợp với fluoropyrimidine như điều trị bước một được chọn ngẫu nhiên điều trị với XELOX hoặc FOLFOX-4. Chế độ điều trị của XELOX và FOLFOX-4 (ngoại trừ việc thêm placebo hoặc bevacizumab) xin tham khảo bảng 1. Phác đồ XELOX cho thấy sự không thua kém so với FOLFOX-4 về chỉ số Sống bệnh không tiến triển trong nhóm tuân thủ điều trị (PPP) và nhóm tuân thủ chặt chẽ điều trị (ITT) (xem bảng 3 dưới đây). Kết quả cũng cho thấy XELOX tương đương với FOLFOX-4 về chỉ số sống sót chung. Trung bình thời gian theo dõi của phân tích chính của nhóm tuân thủ chặt chẽ điều trị là 2,1 năm; số liệu phân tích của theo dõi thêm 6 tháng sau đó cũng được cung cấp trong bảng 3 dưới đây:
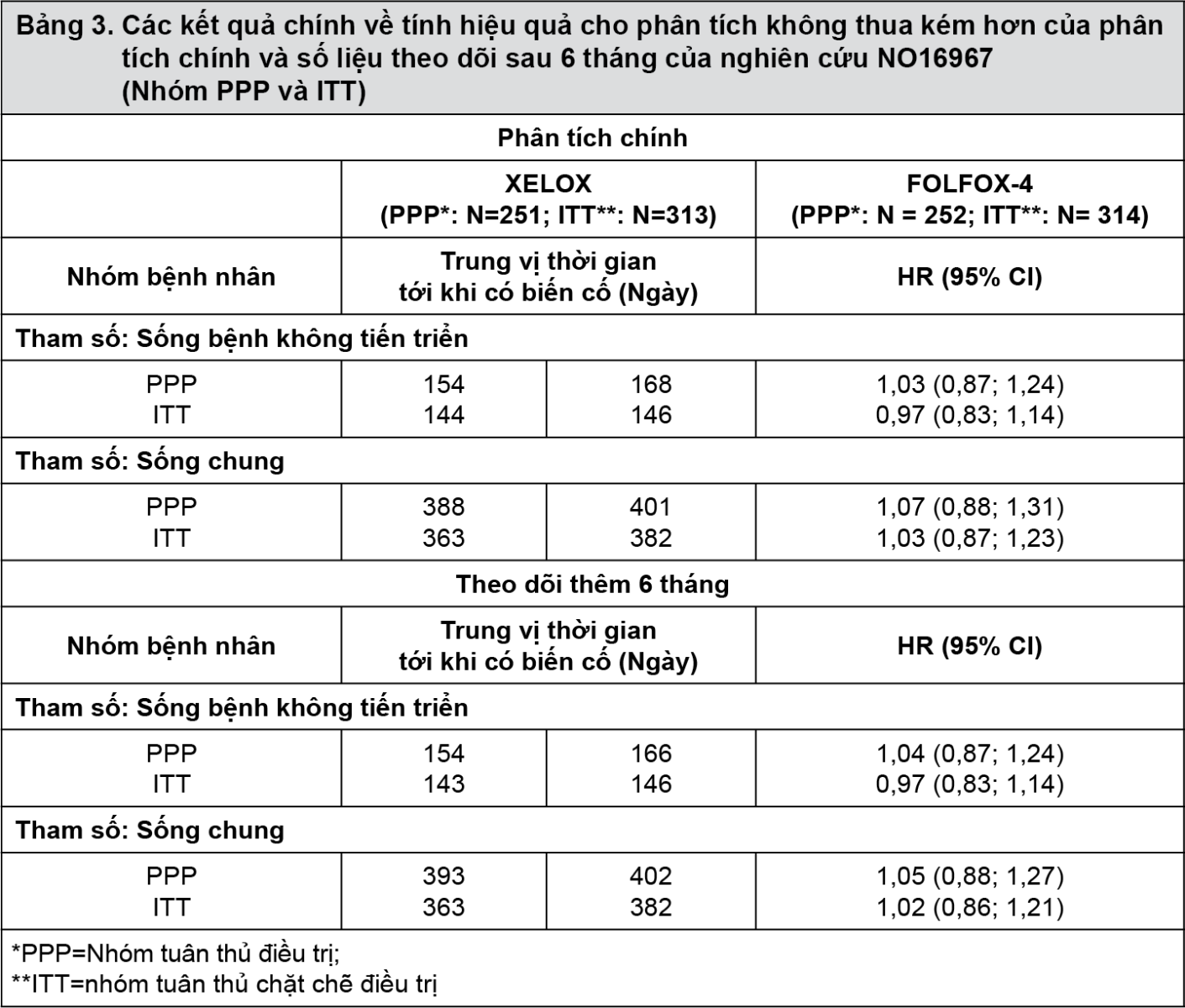
Dữ liệu phân tích chung về hiệu quả của điều trị bước 1 (nghiên cứu NO16966; phần 2 nhóm khởi đầu) và điều trị bước 2 (nghiên cứu NO16967) đã hỗ trợ hơn nữa kết quả không thua kém của phác đồ XELOX so với FOLFOX-4 thu được trong mỗi nghiên cứu về: Sống bệnh không tiến triển trong nhóm bệnh nhân tuân thủ điều trị (tỷ số nguy cơ 1,00 [khoảng tin cậy 95%: 0,88; 1,14]) với trung vị thời gian sống bệnh không tiến triển là 193 ngày (XELOX; 508 bệnh nhân) so với 204 ngày (FOLFOX-4; 500 bệnh nhân). Kết quả cho thấy XELOX tương đương với FOLFOX-4 về chỉ số sống sót chung (tỷ số nguy cơ 1,01 [khoảng tin cậy 95%: 0,87; 1,17]) với trung vị thời gian sống sót chung là 468 ngày (XELOX) so với 478 ngày (FOLFOX-4).
Điều trị kết hợp - Ung thư dạ dày - thực quản
Dữ liệu từ một thử nghiệm lâm sàng đa trung tâm, ngẫu nhiên, có đối chứng, pha III (ML17032) trên bệnh nhân ung thư dạ dày tiến triển hoặc di căn, đã nghiên cứu việc sử dụng Xeloda để điều trị bước 1 cho những bệnh nhân ung thư dạ dày di căn hoặc tiến triển. Trong thử nghiệm này, 160 bệnh nhân được chọn ngẫu nhiên để điều trị với Xeloda (1000 mg/m2 hai lần mỗi ngày cho hai tuần và sau đó là 7 ngày nghỉ thuốc) và cisplatin (80 mg/m2 truyền trong 2 giờ mỗi ba tuần). Tổng cộng 156 bệnh nhân được chọn ngẫu nhiên điều trị với 5-FU (800 mg/m2 mỗi ngày, truyền liên tục vào ngày 1 đến ngày 5 mỗi ba tuần) và cisplatin (80 mg/m2 truyền 2 giờ vào ngày 1, mỗi ba tuần). Mục tiêu chính của nghiên cứu đã đạt được, Xeloda kết hợp với cisplatin ít nhất tương đương với 5-FU trong điều trị kết hợp với cisplatin về thời gian sống bệnh không tiến triển trong phân tích mỗi phác đồ. Kết quả của thời gian sống toàn bộ (OS) cũng cho kết quả tương tự như PFS (xem bảng 4 dưới đây).

Dữ liệu từ một thử nghiệm lâm sàng đa trung tâm, ngẫu nhiên, có đối chứng pha III (REAL-2) so sánh capecitabine với 5-FU và oxaliplatin với cisplatin trên bệnh nhân ung thư dạ dày - thực quản tiến triển hỗ trợ cho việc sử dụng Xeloda cho điều trị bước 1 trong ung thư dạ dày - thực quản tiến triển. Trong thử nghiệm này, 1002 bệnh nhân được chia ngẫu nhiên theo giai thừa 2x2 thành 4 nhóm sau:
- ECF: epirubicin (50mg/m2 liều duy nhất vào ngày thứ nhất của 3 tuần), cisplatin (60mg/m2 truyền trong 2 giờ vào ngày thứ nhất của 3 tuần) và 5-FU (200mg/m2 truyền mỗi ngày qua đường tĩnh mạch trung tâm).
- ECX: epirubicin (50mg/m2 liều duy nhất vào ngày thứ nhất của 3 tuần), cisplatin (60mg/m2 truyền trong 2 giờ vào ngày thứ nhất của 3 tuần) và Xeloda (625mg/m2 liên tục 2 lần mỗi ngày).
- EOF: epirubicin (50mg/m2 liều duy nhất vào ngày thứ nhất của 3 tuần), oxaliplatin (130mg/m2 truyền trong 2 giờ vào ngày thứ nhất của 3 tuần) và 5-FU (200mg/m2 truyền mỗi ngày qua đường tĩnh mạch trung tâm).
- EOX: epirubicin (50mg/m2 liều duy nhất vào ngày thứ nhất của 3 tuần), oxaliplatin (130mg/m2 truyền trong 2 giờ vào ngày thứ nhất của 3 tuần) và Xeloda (625mg/m2 liên tục 2 lần mỗi ngày).
Phân tích hiệu quả chính trong nhóm tuân thủ điều trị đã chứng tỏ sự không thua kém về chỉ số sống sót chung giữa phác đồ capecitabine và 5-FU (tỷ số nguy cơ 0,86; khoảng tin cậy 95% từ 0,8 tới 0,99) và oxaliplatin so với phác đồ dựa trên cisplatin (tỷ số nguy cơ 0,92; khoảng tin cậy 95% từ 0,8 tới 1,1). Trung vị thời gian sống sót chung là 10,9 tháng của nhóm phác đồ dựa trên capecitabin và 9,6 tháng của nhóm phác đồ dựa trên 5-FU. Trung vị thời gian sống sót chung là 10,0 tháng của nhóm phác đồ dựa trên cisplatin và 10,4 tháng của nhóm phác đồ dựa trên oxaliplatin.
Phác đồ kết hợp - Ung thư dạ dày
Để nghiên cứu việc sử dụng XELOX trong điều trị bổ trợ ung thư dạ dày đã phẫu thuật hoàn toàn, một nghiên cứu pha III (CLASSIC) ngẫu nhiên, đa trung tâm (Hàn Quốc, Trung Quốc và Đài Loan), nhãn mở đã được tiến hành trên những bệnh nhân ung thư biểu mô tuyến dạ dày giai đoạn II và III đã trải qua phẫu thuật D2, trong đó, capecitabin kết hợp với oxaliplatin (XELOX) được so sánh với nhóm chỉ quan sát. Bệnh nhân được điều trị theo mỗi chu kỳ 3 tuần với capecitabin đường uống 2 lần một ngày trong 2 tuần đầu tiên sau đó ngừng thuốc 1 tuần, kết hợp với oxaliplatin đường tĩnh mạch vào ngày đầu tiên của mỗi chu kỳ hoặc chỉ quan sát (không dùng phác đồ hóa trị liệu bổ trợ). Pha điều trị của nghiên cứu được dự định thực hiện trong tổng cộng 8 chu kỳ (24 tuần). Một pha theo dõi tiếp theo được tiến hành liên tục cho đến ngày bệnh nhân tử vong hoặc ngày cuối cùng bệnh nhân được xác định còn sống hoặc đến 2 năm sau khi phân tích tính hiệu quả đầy đủ được thực hiện.
Tổng cộng 1035 bệnh nhân được chia ngẫu nhiên vào các nhóm nghiên cứu (quần thể điều trị theo chủ ý: XELOX = 520, quan sát = 515). Tiêu chí hiệu quả chính, sống không bệnh sau 3 năm, đã đạt được tại phân tích tạm thời theo dự định sau 266 biến cố sống không bệnh (DFS) và theo khuyến cáo của IDMC (Ủy ban giám sát dữ liệu độc lập) để đánh giá đầy đủ nghiên cứu. Lợi ích có ý nghĩa thống kê đã được ghi nhận ở nhóm XELOX so với nhóm chỉ quan sát: HR = 0,56 (0,44 - 0,72), p<0,0001. Tại điểm cắt có ý nghĩa lâm sàng, tỷ lệ bệnh nhân không có biến cố ở nhóm XELOX lớn hơn so với nhóm chỉ quan sát: 79,6% so với 68,3%.
Tỷ số nguy cơ cho tiêu chí phụ, thời gian sống toàn bộ là 0,72 (0,52 - 1,00), p=0,0493, tuy nhiên chỉ 14% bệnh nhân được ghi nhận một biến cố sống toàn bộ tại điểm cắt có ý nghĩa lâm sàng, dữ liệu này chưa hoàn chỉnh.
Phân tích sống không bệnh (DFS) trong 5 năm cho kết quả tương tự về hiệu quả điều trị và tỉ lệ không biến cố tuyệt đối so với thời điểm 3 năm, HR = 0,58 (0,47 - 0,72), p<0,0001. Tỷ số nguy cơ được ghi nhận cho sống toàn bộ ở phân tích cuối cùng là 0,66 (0,51 - 0,85), p=0,015.
Xeloda cũng đã được sử dụng trong điều trị kết hợp với oxaliplatin cho điều trị ung thư dạ dày tiến triển. Nghiên cứu Xeloda đơn trị liệu cũng cho thấy Xeloda có tác dụng với ung thư dạ dày tiến triển.
Phân tích tổng quát Ung thư đại trực tràng, ung thư trực tràng và ung thư dạ dày tiến triển
Phân tích tổng quát của sáu thử nghiệm lâm sàng (nghiên cứu SO14795, SO14796, M66001, NO 16966, NO 16967, M17032) ủng hộ cho sử dụng Xeloda thay thế 5-FU đơn trị - và phối hợp trong điều trị ung thư tiêu hóa. Phân tích chung bao gồm 3097 bệnh nhân điều trị với phác đồ có Xeloda và 3074 dùng phác đồ có 5-FU. Tỷ số nguy cơ của sống sót chung là 0,94 (khoảng tin cậy 95% 0,89; 1,00; p=0,0489) cho thấy phác đồ có Xeloda tương đương với phác đồ sử dụng 5-FU.
Điều trị kết hợp - Ung thư vú
Dữ liệu từ một thử nghiệm lâm sàng đa trung tâm, ngẫu nhiên, có đối chứng, pha III (SO14999) ủng hộ việc sử dụng Xeloda kết hợp với docetaxel để điều trị những bệnh nhân ung thư vú tiến triển tại chỗ hoặc di căn sau khi thất bại liệu pháp hóa trị độc tế bào bao gồm anthracycline. Trong thử nghiệm này, 255 bệnh nhân được chọn ngẫu nhiên để điều trị với Xeloda (1250mg/m2 hai lần mỗi ngày trong hai tuần sau đó là một tuần nghỉ thuốc) và docetaxel (75mg/m2 truyền trong 1 giờ mỗi ba tuần). 256 bệnh nhân được chọn ngẫu nhiên để điều trị với docetaxel đơn thuần (100mg/m2 truyền trong 1 giờ mỗi ba tuần). Tỉ lệ sống cao hơn ở nhóm kết hợp Xeloda+docetaxel (p=0,0126). Trung vị thời gian sống là 442 ngày (Xeloda+docetaxel) so với 352 ngày (docetaxel đơn thuần). Tỉ lệ đáp ứng khách quan chung trên tất cả số người được chọn ngẫu nhiên (theo đánh giá của nghiên cứu viên) là 41,6% (Xeloda+docetaxel) so với 29,7% (docetaxel đơn thuần); p=0,0058. Thời gian đến khi bệnh tiến triển hoặc chết ưu thế hơn ở nhóm kết hợp Xeloda+docetaxel (p < 0,0001). Trung vị thời gian đến khi bệnh tiến triển là 186 ngày (Xeloda+docetaxel) so với 128 ngày (docetaxel đơn thuần).
Đơn trị liệu - Ung thư vú
Dữ liệu từ hai thử nghiệm lâm sàng đa trung tâm pha II ủng hộ việc sử dụng Xeloda đơn trị để điều trị những bệnh nhân ung thư vú tiến triển tại chỗ hoặc di căn sau khi dùng phác đồ hóa trị liệu bao gồm taxane và anthracycline hoặc cho những bệnh nhân không được chỉ định anthracycline. Trong những thử nghiệm này, tổng số 236 bệnh nhân được điều trị với Xeloda (1250mg/m2 hai lần mỗi ngày trong hai tuần, sau đó là một tuần nghỉ). Tỉ lệ đáp ứng khách quan chung (theo đánh giá của nghiên cứu viên) là 20% (thử nghiệm đầu tiên) và 25% (thử nghiệm thứ hai). Trung vị thời gian đến khi bệnh tiển triển là 93 và 98 ngày. Trung vị thời gian sống là 384 và 373 ngày.
Dược động học
Hấp thu
Sau khi uống, capecitabine được hấp thu nhanh chóng và rộng khắp, sau đó được chuyển hóa mạnh thành chất chuyển hóa 5'-deoxy-5-fluorocytidine (5'-DFCR) và 5'DFUR. Dùng cùng với thức ăn làm giảm tỉ lệ hấp thu capecitabine, nhưng chỉ ảnh hưởng rất ít tới diện tích dưới đường cong (AUC) của 5'DFUR và chất chuyển hóa tiếp theo của nó là 5-FU. Với liều 1250mg/m2 vào ngày thứ 14 sau khi ăn, nồng độ đỉnh huyết tương (Cmax tính bằng μg/mL) cho capecitabine, 5'-DFCR, 5'-DFUR, 5-FU và FBAL tương ứng là 4,47; 3,05; 12,1; 0,95 và 5,46. Thời gian để đạt tới nồng độ đỉnh huyết tương (Tmax tính bằng giờ) tương ứng là 1,50; 2,00; 2,00; 2,00 và 3,34. Giá trị AUC0-∞ tính bằng μg.giờ/mL tương ứng là 7,75; 7,24; 24,6; 2,03 và 36,3.
Phân bố
Gắn kết với protein
Các nghiên cứu huyết tương trên in-vitro đã chứng minh rằng tỉ lệ gắn kết protein của capecitabine, 5'-DFCR, 5'-DFUR và 5-FU lần lượt là 54%, 10%, 62% và 10%, chủ yếu gắn với albumin.
Chuyển hóa
Capecitabine được chuyển hóa đầu tiên bởi men carboxylesterase ở gan thành 5'-DFCR, chất này sau đó được chuyển thành 5'-DFUR bởi cytidine deaminase, là men tập trung chủ yếu ở gan và mô khối u.
Sự hình thành 5-FU xảy ra chủ yếu tại vị trí khối u bởi yếu tố tạo mạch có liên quan đến khối u là dThdPase, do đó làm giảm tối đa mức độ của mô lành với 5-FU trong cơ thể.
AUC huyết tương của 5-FU thấp hơn 6 đến 22 lần nồng độ sau khi truyền tĩnh mạch nhanh 5-FU (liều 600mg/m2). Các chất chuyển hóa của capecitabine chỉ trở nên có độc tính sau khi chuyển thành 5-FU và các chất đồng hóa của 5-FU (xem phần Cơ chế hoạt động).
5-FU được chuyển hóa tiếp thành các chất chuyển hóa không có hoạt tính dihydro-5-fluoruracil (FUH2), 5 fluoro-ureidopropionic acid (FUPA) và α-fluoro-β-alanine (FBAL) thông qua dihydropyrimidine dehydrogenase (DPD), chất này mang tính chuyển hóa chậm.
Đào thải
Thời gian bán thải (t1/2 tính bằng giờ) của capecitabine, 5'-DFCR, 5'-DFUR, 5-FU và FBAL tương ứng là 0,85; 1,11; 0,66; 0,76 và 3,23. Dược động học của capecitabine được đánh giá trên khoảng liều là 502-3514mg/m2/ngày. Các thông số của capecitabine, 5'-DFCR và 5'-DFUR được đo vào ngày đầu tiên và ngày 14 là như nhau. AUC của 5-FU là 30%-35% cao hơn vào ngày 14, nhưng không tăng lên sau đó (ngày 22). Tại liều điều trị, dược động học của capecitabine và các chất chuyển hóa của nó tỉ lệ với liều, trừ 5-FU.
Sau khi uống, các chất chuyển hóa của capecitabine được tìm thấy chủ yếu trong nước tiểu. 95,5% liều capecitabine được dùng tìm thấy trong nước tiểu. Bài tiết trong phân rất ít (2,6%). Chất chuyển hóa chính có trong nước tiểu là FBAL, chiếm 57% liều dùng. Khoảng 3% liều dùng được đào thải trong nước tiểu dưới dạng thuốc không đổi.
Chế độ điều trị kết hợp
Các nghiên cứu pha I đánh giá tác động của Xeloda lên dược động học của hoặc docetaxel hoặc paclitaxel và ngược lại cho thấy Xeloda không tác động lên dược động học của docetaxel hoặc paclitaxel (Cmax và AUC) và docetaxel hoặc paclitaxel cũng không tác động lên dược động học của 5'-DFUR (chất chuyển hóa quan trọng nhất của capecitabine).
Dược động học ở dân số đặc biệt
Phân tích dược động học dân số được tiến hành sau khi điều trị Xeloda ở 505 bệnh nhân bị ung thư đại trực tràng ở liều 1250mg/m2 hai lần mỗi ngày. Giới tính, có hoặc không có di căn ở gan lúc ban đầu, đánh giá tổng trạng Karnofsky, bilirubin toàn phần, albumin huyết thanh, ASAT và ALAT không có tác động có ý nghĩa thống kê lên dược động học của 5'-DFUR, 5-FU và FBAL.
Bệnh nhân bị suy gan do di căn ở gan: Không ghi nhận tác động có ý nghĩa lâm sàng của capecitabine lên hoạt tính sinh học và dược động học trên những bệnh nhân ung thư có chức năng gan giảm từ nhẹ đến trung bình do di căn ở gan (xem phần Các hướng dẫn liều dùng đặc biệt).
Không có dữ liệu dược động học trên những bệnh nhân suy gan nặng.
Bệnh nhân bị suy thận: Dựa vào nghiên cứu dược động học trên những bệnh nhân ung thư bị suy thận mức độ từ nhẹ đến nặng, không thấy bằng chứng về sự tác động của độ thanh thải creatinine lên dược động học của thuốc nguyên thủy và 5-FU. Nghiên cứu cho thấy độ thanh thải creatinine có ảnh hưởng đến mức độ tiếp xúc toàn thân với 5'-DFUR (AUC tăng 35% khi độ thanh thải giảm 50%) và với FBAL (AUC tăng 114% khi độ thanh thải creatinine giảm khoảng 50%). FBAL là chất chuyển hóa không có hoạt tính chống tăng sinh; 5'-DFUR là tiền chất trực tiếp của 5-FU (xem phần Các hướng dẫn liều dùng đặc biệt).
Người già: Dựa vào phân tích dược động học dân số, bao gồm những bệnh nhân có khoảng tuổi rộng (từ 27 đến 86 tuổi) và bao gồm 234 (46%) bệnh nhân có tuổi 65 trở lên, cho thấy tuổi không ảnh hưởng đến dược động học của 5'-DFUR và 5-FU. AUC của FBAL tăng theo tuổi (tuổi tăng 20% làm AUC của FBAL tăng 15%). Sự tăng này có thể do thay đổi chức năng thận (xem phần Các hướng dẫn liều dùng đặc biệt, xem phần Dược động học ở số dân đặc biệt, phần bệnh nhân bị suy thận).
Chủng tộc: Dựa vào phân tích dược động học dân số của 455 bệnh nhân da trắng (90,1%), 22 bệnh nhân da đen (4,4%) và 28 bệnh nhân của các chủng tộc hoặc sắc tộc khác (5,5%), dược động học của những bệnh nhân chủng da đen không khác dược động học ở chủng người da trắng.
An toàn tiền lâm sàng
Trong các nghiên cứu độc tính lặp lại liều, dùng capecitabine đường uống hàng ngày trên khỉ cái đuôi dài và chuột đã gây ra những tác dụng độc hại trên hệ thống tiêu hóa, bạch huyết và hệ tạo máu, điển hình khi dùng fluoropyrimidines. Những độc tính này có thể hồi phục. Độc tính trên da, đặc trưng bởi những thay đổi thoái hóa, đã được quan sát khi dùng capecitabine. Capecitabine không gây nhiễm độc gan và thần kinh trung ương. Độc tính tim mạch (ví dụ PR và khoảng QT kéo dài) đã phát hiện ở loài khỉ cái đuôi dài sau khi tiêm tĩnh mạch (100 mg/kg) nhưng không phải sau khi lặp đi lặp lại một liều uống (1379 mg/m2/ngày).
Một nghiên cứu 2 năm về tính sinh ung trên chuột cho thấy không có bằng chứng gây ung thư bởi capecitabine. Trong quá trình sinh sản tiêu chuẩn, sự suy giảm khả năng sinh sản đã được quan sát thấy ở chuột cái dùng capecitaine; tuy nhiên, ảnh hưởng này có thể được phục hồi sau một thời gian không dùng thuốc. Ngoài ra, trong một nghiên cứu 13 tuần, đã xảy ra teo và thoái hóa cơ quan sinh sản của chuột đực; tuy nhiên những ảnh hưởng này có thể hồi phục sau một thời gian không dùng thuốc.
Trong các nghiên cứu khả năng gây độc tính phôi thai và gây quái thai ở chuột, đã quan sát thấy sự tăng liều dùng trong tái hấp thu của bào thai và gây quái thai. Trên khỉ, sẩy thai và thai chết lưu đã được quan sát ở liều cao, nhưng không có bằng chứng gây quái thai.
Capecitabine không gây đột biến trong ống nghiệm với vi khuẩn (thử nghiệm Ames) hoặc các tế bào động vật có vú (Hamster Trung Quốc V79/HPRT gen đột biến). Tuy nhiên, tương tự như các chất tương tự nucleoside khác (ví dụ 5-FU), capecitabine là yếu tố gây đột biến trong tế bào lympho người (in vitro) và một kết quả dương tính xảy ra ở tủy xương chuột thử nghiệm vi nhân tủy (in vivo).
Chỉ định/Công dụng
Ung thư vú: Xeloda phối hợp với docetaxel được chỉ định để điều trị những bệnh nhân ung thư vú tiến triển tại chỗ hoặc di căn sau khi thất bại với hóa trị liệu độc tế bào. Liệu pháp điều trị trước đây bao gồm anthracycline. Xeloda cũng được chỉ định như đơn trị liệu cho điều trị những bệnh nhân ung thư vú tiến triển tại chỗ hoặc di căn sau khi thất bại với chế độ hóa trị bao gồm anthracycline và taxane hoặc cho những ung thư khác mà không có chỉ định dùng anthracycline.
Ung thư đại tràng, ung thư đại trực tràng:
- Xeloda được chỉ định điều trị hỗ trợ cho những bệnh nhân ung thư đại tràng giai đoạn III (giai đoạn Duke C) sau phẫu thuật.
- Xeloda được chỉ định điều trị cho những bệnh nhân ung thư đại trực tràng di căn.
Ung thư dạ dày - thực quản: Xeloda phối hợp với hợp chất platin được chỉ định điều trị bước một cho những bệnh nhân ung thư dạ dày-thực quản tiến triển.
Liều lượng & Cách dùng
Xeloda chỉ nên được kê đơn bởi bác sĩ chuyên khoa có kinh nghiệm trong lĩnh vực hóa trị liệu ung thư. Theo dõi chặt chẽ các bệnh nhân trong chu kỳ đầu tiên sử dụng thuốc.
Liều chuẩn
Nên uống Xeloda với nước trong vòng 30 phút sau khi ăn.
* Đơn trị:
Ung thư đại trực tràng và ung thư vú
Liều đơn trị được khuyến cáo của Xeloda là 1250mg/m2 dùng hai lần mỗi ngày (sáng và tối; tương đương với 2500mg/m2 tổng liều mỗi ngày) trong 14 ngày, sau đó là 7 ngày nghỉ thuốc.
* Điều trị kết hợp:
Ung thư vú:
Trong trường hợp phối hợp với docetaxel, liều khởi đầu khuyến cáo của Xeloda là 1250mg/m2 hai lần mỗi ngày trong hai tuần sau đó là một tuần nghỉ, phối hợp với docetaxel 75mg/m2 truyền tĩnh mạch trong vòng 1 giờ mỗi ba tuần.
Theo hướng dẫn sử dụng của docetaxel, thuốc chuẩn bị nên bắt đầu trước khi dùng docetaxel ở những bệnh nhân dùng Xeloda phối hợp với docetaxel.
Ung thư dạ dày - thực quản và ung thư đại tràng, ung thư đại trực tràng:
Trong trường hợp điều trị phối hợp, liều khuyến cáo của Xeloda là 800 tới 1000mg/m2 dùng hai lần mỗi ngày trong hai tuần, sau đó 7 ngày nghỉ thuốc, hoặc 625mg/m2 2 lần mỗi ngày khi điều trị liên tục (xem phần Hiệu quả/Các nghiên cứu lâm sàng). Các thuốc sinh phẩm khi điều trị kết hợp với Xeloda không làm ảnh hưởng tới liều khởi đầu của Xeloda. Ở những bệnh nhân ung thư đại tràng giai đoạn III, điều trị bổ trợ được khuyến cáo trong thời gian tổng cộng 6 tháng.
Thuốc chuẩn bị trước để đảm bảo đủ nước và chống nôn phù hợp theo thông tin sản phẩm cisplatin hoặc oxaliplatin nên dùng trước khi dùng cisplatin hoặc oxaliplatin cho những bệnh nhân điều trị kết hợp Xeloda với cisplatin hoặc oxaliplatin.
Liều Xeloda được tính theo diện tích bề mặt cơ thể. Bảng 5 & 6 cho thấy cách tính liều chuẩn và giảm liều (xem phần "Điều chỉnh liều trong quá trình điều trị") cho liều khởi đầu Xeloda 1250 mg/m2 lẫn 1000 mg/m2.


Điều chỉnh liều trong quá trình điều trị
Điều chỉnh chung:
Độc tính do dùng Xeloda có thể kiểm soát bằng việc điều trị triệu chứng và/hoặc sự thay đổi liều Xeloda (ngừng điều trị hoặc giảm liều). Một khi liều đã bị giảm thì không nên tăng ở lần sau đó.
Những độc tính được bác sĩ điều trị cân nhắc là gần như không nghiêm trọng hoặc đe dọa mạng sống thì điều trị có thể được tiếp tục với liều ban đầu mà không cần giảm hoặc ngưng liều.
Không khuyến cáo thay đổi liều cho các tác dụng ngoại ý độ 1. Nên ngừng điều trị với Xeloda nếu các tác dụng ngoại ý độ 2 hoặc 3 xảy ra. Khi các tác dụng ngoại ý được hồi phục hoặc giảm xuống độ 1, nên bắt đầu điều trị lại với Xeloda với liều ban đầu hoặc điều chỉnh liều theo bảng 3. Nếu xảy ra các tác dụng ngoại ý độ 4, nên ngừng tạm thời hoặc ngừng vĩnh viễn điều trị cho đến khi các tác dụng ngoại ý được hồi phục hoặc giảm xuống độ 1, và có thể điều trị lại sau đó với liều bằng 50% liều ban đầu. Những bệnh nhân dùng Xeloda nên được thông báo về việc ngừng điều trị ngay lập tức nếu xuất hiện độc tính mức độ trung bình hoặc xấu hơn. Không được thay thế liều Xeloda không dùng vì độc tính.
Huyết học:
Không nên điều trị Xeloda ở những bệnh nhân có lượng bạch cầu đa nhân trung tính ban đầu <1,5 x 109/L và/hoặc tiểu cầu <100 x 109/L. Nếu những đánh giá xét nghiệm đột xuất trong suốt một liệu trình điều trị cho thấy độc tính về huyết học là độ 3 hay độ 4, thì nên được ngừng điều trị Xeloda.
Bảng 7 cho thấy sự thay đổi liều được khuyến cáo sau khi xuất hiện độc tính với Xeloda:
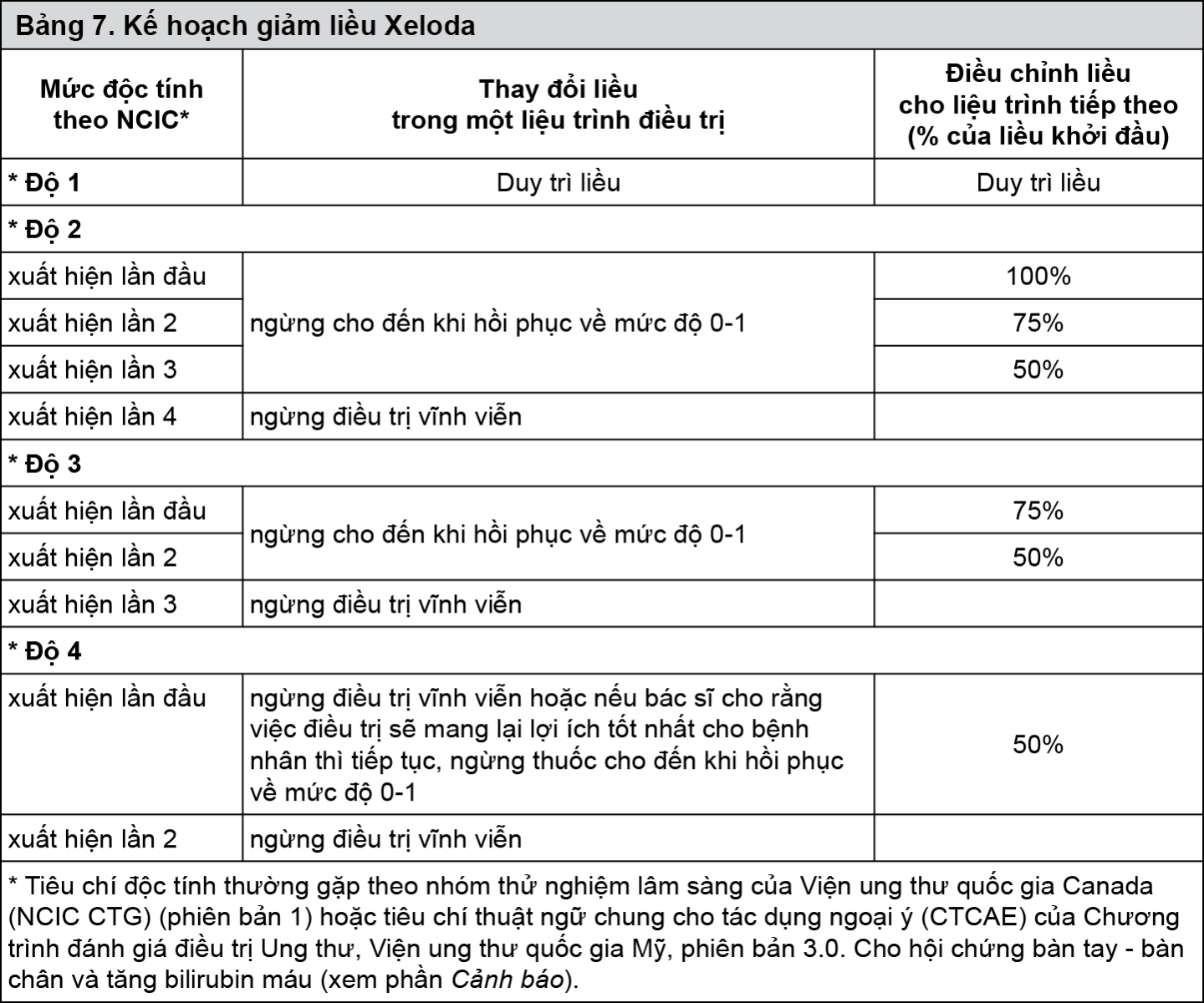
Điều trị kết hợp
Điều chỉnh liều của Xeloda do độc tính khi Xeloda kết hợp với các thuốc khác nên dựa theo bảng 7 phía trên cho Xeloda và theo thông tin kê toa của các thuốc khác một cách thích hợp nhất.
Khi bắt đầu một liệu trình điều trị, nếu hoãn điều trị được chỉ định cho cả Xeloda hoặc các thuốc khác, thì sau đó nên hoãn tất cả thuốc cho đến khi có những yêu cầu được dùng tất cả thuốc trở lại.
Trong suốt một liệu trình điều trị những độc tính được cân nhắc bởi bác sĩ điều trị mà không liên quan đến Xeloda (ví dụ: độc tính thần kinh, độc tính ở tai, độc tính thần kinh cảm giác, ứ dịch (tràn dịch màng phổi, tràn dịch màng ngoài tim hoặc cổ chướng, chảy máu, thủng đường tiêu hóa, protein niệu, tăng huyết áp), điều trị Xeloda nên được tiếp tục và điều chỉnh liều của các thuốc khác dựa vào thông tin kê toa một cách thích hợp.
Nếu các thuốc khác phải ngừng điều trị vĩnh viễn, thì điều trị Xeloda có thể được bắt đầu lại nếu có các yêu cầu để việc dùng trở lại Xeloda.
Khuyến cáo này được áp dụng cho tất cả những chỉ định và cho tất cả dân số đặc biệt.
Các hướng dẫn liều dùng đặc biệt
Bệnh nhân bị suy gan do di căn gan
Những bệnh nhân bị suy gan nhẹ tới trung bình do di căn gan, không cần phải điều chỉnh liều khởi đầu. Tuy nhiên, nên theo dõi những bệnh nhân này một cách cẩn thận (xem phần Dược động học trong dân số đặc biệt và phần Cảnh báo). Những bệnh nhân bị suy gan nặng chưa được nghiên cứu.
Bệnh nhân bị suy thận
Capecitabine chống chỉ định ở bệnh nhân suy thận nặng (độ thanh thải creatinine dưới 30mL/phút [Cockroft và Gault] tại thời điểm bắt đầu điều trị). Tỷ lệ phản ứng bất lợi độ 3 hoặc 4 trên bệnh nhân suy thận vừa (độ thanh thải creatinine 30-50mL/phút ở thời điểm bắt đầu điều trị) tăng so với tổng dân số.
Trên những bệnh nhân bị suy thận trung bình (độ thanh thải creatinine 30-50 mL/phút [theo Cockroft và Gault]), tại thời điểm bắt đầu điều trị, người ta khuyến cáo nên giảm còn 75% liều ban đầu nếu liều ban đầu là 1250mg/m2. Trên những bệnh nhân suy thận trung bình, không cần điều chỉnh liều ban đầu nếu liều ban đầu ở mức 1000mg/m2. Trên những bệnh nhân suy thận nhẹ (độ thanh thải creatinine là 51-80 mL/phút ở thời điểm bắt đầu điều trị) không cần điều chỉnh liều ban đầu.
Nên theo dõi cẩn thận và ngừng điều trị ngay lập tức nếu bệnh nhân có các tác dụng ngoại ý độ 2, 3, hoặc 4 trong thời gian điều trị và sau đó điều chỉnh liều như đã chỉ dẫn ở bảng 7 trên (xem phần Dược động học ở dân số đặc biệt). Nên tạm ngừng điều trị Xeloda, nếu độ thanh thải creatinin giảm dưới 30 mL/phút. Điều chỉnh liều cho những bệnh nhân bị suy thận mức độ trung bình áp dụng cho cả việc điều trị đơn thuần và kết hợp. Để tính toán liều lượng, xem bảng 5 và 6.
Trẻ em: Tính an toàn và hiệu quả của Xeloda ở trẻ em chưa được thành lập.
Người già:
Không cần điều chỉnh liều khởi đầu khi điều trị Xeloda đơn trị. Tuy nhiên các tác dụng ngoại ý nghiêm trọng có liên quan đến điều trị độ 3 hoặc 4 xuất hiện thường xuyên hơn ở những bệnh nhân trên 80 tuổi so với những bệnh nhân trẻ hơn.
Khi điều trị Xeloda kết hợp với các thuốc khác, bệnh nhân lớn tuổi ≥ 65 tuổi từng trải qua những tác dụng thuốc ngoại ý (ADRs) độ 3 và độ 4 nhiều hơn những bệnh nhân trẻ tuổi, ADRs sẽ dẫn đến ngừng tạm thời điều trị. Nên theo dõi cẩn thận những bệnh nhân lớn tuổi.
Khi điều trị Xeloda kết hợp với docetaxel, tỉ lệ các tác dụng ngoại ý có liên quan đến điều trị độ 3 hoặc 4 và các tác dụng ngoại ý nghiêm trọng tăng được ghi nhận ở những bệnh nhân trên 60 tuổi hoặc hơn. Với những bệnh nhân 60 tuổi hoặc hơn được điều trị phối hợp Xeloda với docetaxel, nên giảm liều khởi đầu xuống còn 75% (950mg/m2 hai lần mỗi ngày). Để tính toán liều lượng, xem bảng 6.
Với những bệnh nhân 65 tuổi hoặc hơn được điều trị phối hợp Xeloda với irinotecan, nên giảm liều khởi đầu xuống còn 800mg/m2 hai lần mỗi ngày.
Cảnh báo
Cảnh báo
Các độc tính giới hạn liều dùng bao gồm tiêu chảy, đau bụng, buồn nôn, viêm miệng và hội chứng tay chân (phản ứng trên da ở tay chân, vết ban đỏ mất cảm giác ở lòng bàn tay-bàn chân). Hầu hết các tác dụng phụ có thể hồi phục và không yêu cầu ngừng điều trị vĩnh viễn, mặc dù có thể cần ngừng thuốc tạm thời hoặc giảm liều.
Tiêu chảy: Xeloda có thể gây tiêu chảy, đôi khi nặng. Bệnh nhân bị tiêu chảy nặng nên được theo dõi cẩn thận và nếu bị mất nước, nên bù nước và điện giải. Nên bắt đầu điều trị tiêu chảy chuẩn (ví dụ loperamide), bằng các thuốc thích hợp càng sớm càng tốt. Giảm liều nên được áp dụng khi cần thiết (xem phần Liều lượng và Cách dùng).
Mất nước: Mất nước nên được ngăn chặn hoặc điều chỉnh đúng lúc. Những bệnh nhân chán ăn, suy nhược, buồn nôn, nôn hoặc tiêu chảy có thể mất nước một cách nhanh chóng.
Mất nước có thể gây ra suy thận cấp, đặc biệt ở bệnh nhân có chức năng thận bị tổn thương trước đó hoặc khi capecitabine được dùng đồng thời với các thuốc đã được biết là có độc tính trên thận. Tử vong do suy thận đã được báo cáo trong những tình huống này, xem mục Sau khi lưu hành thị trường, Tác dụng ngoại ý.
Nếu mất nước độ 2 (hoặc cao hơn) xuất hiện, nên ngừng điều trị Xeloda ngay lập tức và mất nước được hiệu chỉnh. Không nên điều trị lại cho đến khi bệnh nhân vẫn còn mất nước và bất kỳ nguyên nhân sớm nào gây ra phải được hiệu chỉnh hoặc kiểm soát. Nên điều chỉnh liều cho những tác dụng ngoại ý đến sớm khi cần thiết (xem phần Liều lượng và Cách dùng).
Thiếu hụt dihyropyrimidine dehydrogenase (DPD): Độc tính liên quan đến 5-fluorouracil nghiêm trọng, không mong đợi, hiếm gặp (ví dụ: viêm miệng, tiêu chảy, viêm niêm mạc, giảm bạch cầu trung tính và độc tính trên thần kinh) được quy cho sự thiếu hụt hoạt tính DPD. Với những bệnh nhân có hoạt tính DPD thấp hoặc không có hoạt tính DPD (enzym giáng hóa fluorouracil), tăng nguy cơ bị các phản ứng có hại nghiêm trọng, đe dọa tính mạng hoặc gây tử vong của fluorouracil. Những bệnh nhân có đột biến đồng hợp tử hoặc dị hợp tử kép tại vị trí (locus) của gen DPYD gây mất hoàn toàn hoặc phần lớn hoạt tính DPD có nguy cơ cao nhất bị độc tính đe dọa tính mạng hoặc gây tử vong và không nên sử dụng Xeloda. Không có mức liều nào đã được chứng minh là an toàn cho những bệnh nhân mất hoàn toàn hoạt tính DPD.
Với những bệnh nhân thiếu hụt một phần DPD, khi lợi ích của Xeloda được coi là vượt trội so với nguy cơ (đã tính toán đến khả năng sử dụng phác đồ hóa trị liệu thay thế không có fluoropyrimidin), những bệnh nhân này phải được điều trị rất thận trọng, bắt đầu với mức liều thấp hơn đáng kể mức liều bình thường và giám sát thường xuyên sau đó, hiệu chỉnh liều theo độc tính.
Đối với những bệnh nhân thiếu hụt DPD nhưng chưa được nhận biết trước đó, khi được điều trị với capecitabine những độc tính đe dọa tính mạng tương tự như độc tính cấp khi sử dụng quá liều có thể xảy ra. Khi xuất hiện độc tính cấp mức độ 2-4, cần ngừng thuốc ngay lập tức. Cân nhắc ngừng thuốc vĩnh viễn dựa trên đánh giá lâm sàng về thời gian tiềm tàng, thời gian duy trì và mức độ nghiêm trọng của những độc tính được ghi nhận (xem mục Quá liều).
Thận trọng
Độc tính trên tim mạch ghi nhận được ở Xeloda cũng tương tự độc tính ghi nhận được ở các fluorinated pyrimidine khác. Những độc tính này bao gồm nhồi máu cơ tim, đau thắt ngực, rối loạn nhịp tim, ngừng tim, suy tim và thay đổi về điện tâm đồ. Những tác dụng ngoại ý này thường gặp hơn ở những bệnh nhân có tiền sử bệnh mạch vành.
Xeloda có thể gây ra các phản ứng da nghiêm trọng như hội chứng Stevens-Johnson (SJS) và hoại tử nhiễm độc thượng bì (TEN), xem mục Sau khi lưu hành thị trường, Tác dụng ngoại ý. Xeloda nên được ngưng sử dụng vĩnh viễn trên những bệnh nhân bị phản ứng da nghiêm trọng, mà nguyên nhân của phản ứng da đó nhiều khả năng là do việc sử dụng Xeloda.
Xeloda có thể gây ra hội chứng bàn tay-bàn chân (rối loạn cảm giác đỏ da lòng bàn tay-bàn chân hoặc gây ban đỏ đầu chi do hóa trị liệu) là độc tính da. Hội chứng bàn tay, bàn chân dai dẳng hoặc nghiêm trọng (từ mức độ 2 trở lên) có thể dẫn đến mất vân tay, điều này làm ảnh hưởng đến việc nhận diện bệnh nhân. Với những bệnh nhân bị di căn đang điều trị Xeloda đơn thuần, trung vị thời gian để xuất hiện độc tính là 79 ngày (trong khoảng 11 đến 360 ngày), mức độ từ độ 1 đến 3. Hội chứng bàn tay-bàn chân độ 1 được xác định bởi tê, rối loạn cảm giác/dị cảm, kiến bò, hoặc ban đỏ ở tay và/hoặc chân và/hoặc không cảm thấy thoải mái nhưng không ảnh hưởng đến các hoạt động bình thường. Độ 2 được xác định là ban đỏ và sưng tay và/hoặc chân gây đau và/hoặc không thoải mái ảnh hưởng đến các hoạt động của cuộc sống hàng ngày của bệnh nhân. Độ 3 được xác định là sự tróc vảy da, loét, mụn nước hoặc đau nhiều ở tay và/hoặc chân và/hoặc rất khó chịu khiến bệnh nhân không thể làm việc hoặc thực hiện các hoạt động thông thường hàng ngày. Nếu xảy ra hội chứng bàn tay-bàn chân độ 2 hoặc 3, nên ngừng dùng Xeloda cho đến khi các trường hợp hồi phục hoặc giảm xuống độ 1. Sau khi xuất hiện hội chứng bàn tay-bàn chân độ 3, nên giảm liều tiếp theo của Xeloda (xem phần Liều lượng và Cách dùng). Khi sử dụng kết hợp Xeloda và cisplatin, sử dụng vitamin B6 (pyridoxine) không được khuyến khích cho triệu chứng hoặc điều trị dự phòng thứ phát của hội chứng bàn tay-bàn chân, bởi vì các báo cáo đã công bố có thể làm giảm hiệu quả của cisplatin.
Có một số bằng chứng cho thấy dexpanthenol hiệu quả trong việc dự phòng hội chứng bàn tay - bàn chân ở những bệnh nhân được điều trị bằng Xeloda.
Suy gan: Do không có dữ liệu an toàn và hiệu quả trên những bệnh nhân bị suy gan, việc sử dụng capecitabine nên được theo dõi cẩn thận ở những bệnh nhân có rối loạn chức năng gan từ nhẹ đến trung bình, bất kể có hay không có di căn gan. Capecitabine có thể gây tăng bilirubin máu. Nên ngừng dùng Xeloda nếu bilirubin tăng >3,0 x ULN (giới hạn trên của mức bình thường) có liên quan đến điều trị hoặc men gan aminotransferase (ALT, AST) tăng >2,5 x ULN có liên quan đến điều trị. Có thể bắt đầu điều trị lại khi bilirubin giảm xuống ≤3,0 x ULN hoặc aminotransferase gan giảm xuống ≤2,5 x ULN.
Suy thận: Tỷ lệ phản ứng không mong muốn độ 3 hoặc 4 trên bệnh nhân suy thận vừa (độ thanh thải creatinine 30-50 mL/phút) tăng lên so với tổng dân số.
Trong một nghiên cứu tương tác thuốc với warfarin liều đơn, AUC trung bình của S-warfarin tăng nhiều (+ 57%). Những kết quả này cho thấy sự tương tác thuốc có thể do capecitabine ức chế hệ thống isoenzyme cytochrome P450 2C9. Những bệnh nhân dùng Xeloda kết hợp với thuốc chống đông dạng uống dẫn xuất của coumarin phải được theo dõi cẩn thận về hiệu quả chống đông của thuốc (INR hoặc thời gian prothrombin) và điều chỉnh liều thuốc chống đông cho phù hợp (xem phần Tương tác).
Tăng hoặc hạ calci máu: Đã có những báo cáo về tình trạng tăng hoặc giảm calci trong máu trong quá trình điều trị bằng capecitabine. Thận trọng với những bệnh nhân trước đó đã có tiền sử tăng hoặc hạ calci máu.
Bệnh lý thần kinh trung ương hoặc ngoại vi: Thận trọng với những bệnh nhân có bệnh lý thần kinh trung ương hoặc ngoại vi, ví dụ: bệnh lý thần kinh hoặc di căn não.
Đái tháo đường và rối loạn điện giải: Thận trọng với những bệnh nhân đái tháo đường và rối loạn điện giải vì những bệnh này có thể bị nặng lên trong khi điều trị capecitabine.
Biến chứng trên mắt: Bệnh nhân cần được theo dõi cẩn thận biến chứng trên mắt như: rối loạn giác mạc và viêm giác mạc, đặc biệt là nếu họ có tiền sử rối loạn mắt. Điều trị các rối loạn về mắt nên được bắt đầu khi xuất hiện các biểu hiện lâm sàng phù hợp.
Phản ứng da nặng: Xeloda có thể gây ra các phản ứng da nặng như hội chứng Stevens-Johnson và độc hoại tử biểu bì. Nên ngừng điều trị bằng Xeloda vĩnh viễn ở những bệnh nhân đã từng bị phản ứng da nghiêm trọng trong quá trình điều trị.
Cảnh báo chung: Bệnh nhân được điều trị bằng Xeloda nên được theo dõi cẩn thận về độc tính. Phần lớn các tác dụng ngoại ý có thể hồi phục và không yêu cầu phải ngừng thuốc vĩnh viễn, mặc dù vẫn cần phải ngừng thuốc hoặc giảm liều (xem phần Liều lượng và Cách dùng).
Sử dụng ở đối tượng đặc biệt
Người già: Trong số những bệnh nhân ung thư đại trực tràng tuổi từ 60-79 nhận điều trị Xeloda đơn thuần cho di căn xa, xuất độ độc tính đường tiêu hóa tương tự trong dân số chung. Những bệnh nhân 80 tuổi hoặc hơn, có tỉ lệ lớn hơn những tác dụng ngoại ý đường tiêu hóa độ 3, độ 4, như tiêu chảy, buồn nôn và nôn ói (xem phần Hướng dẫn liều dùng đặc biệt). Khi điều trị Xeloda kết hợp với các thuốc khác, bệnh nhân lớn tuổi ≥65 tuổi từng có qua những phản ứng thuốc ngoại ý (ADRs) độ 3 và độ 4 nhiều hơn những bệnh nhân trẻ tuổi, ADRs sẽ dẫn đến tạm ngừng điều trị. Khi điều trị Xeloda kết hợp với docetaxel, tỉ lệ các tác dụng ngoại ý có liên quan đến điều trị độ 3 hoặc 4, các tác dụng ngoại ý nghiêm trọng và rút lui điều trị sớm do các tác dụng ngoại ý tăng được ghi nhận ở những bệnh nhân 60 tuổi hoặc hơn, so với bệnh nhân nhỏ hơn 60 tuổi.
Suy thận: Các bác sĩ nên kiểm tra cẩn thận khi dùng Xeloda cho những bệnh nhân suy giảm chức năng thận. Như đã thấy với 5-FU, xuất độ những tác dụng ngoại ý độ 3, độ 4 liên quan đến điều trị thì nhiều hơn ở bệnh nhân suy thận mức độ trung bình (độ thanh thải creatinine 30-50 mL/phút) (xem phần Hướng dẫn liều dùng đặc biệt).
Suy gan: Những bệnh nhân suy gan nên theo dõi cẩn thận khi điều trị với Xeloda. Suy gan không do di căn gan hoặc suy gan nặng do tác động của Xeloda thì không được biết (xem phần Dược động học trong dân số đặc biệt và phần Hướng dẫn liều dùng đặc biệt).
Quá Liều
Biểu hiện của quá liều cấp tính bao gồm buồn nôn, nôn, tiêu chảy, viêm niêm mạc, kích thích và chảy máu đường tiêu hóa, và suy tủy.
Việc điều trị quá liều nên bao gồm điều trị thông thường và các can thiệp về y khoa hỗ trợ nhằm chữa trị những triệu chứng lâm sàng đang hiện diện và phòng những biến chứng có thể xảy ra.
Chống chỉ định
Xeloda được chống chỉ định trên những bệnh nhân được biết là quá mẫn với capecitabine hoặc với bất kỳ thành phần nào của thuốc.
Xeloda được chống chỉ định trên những bệnh nhân có tiền sử các phản ứng nghiêm trọng và không dự đoán trước với fluoropyrimidine hoặc được biết là quá mẫn với fluorouracil.
Phụ nữ có thai và cho con bú.
Bệnh nhân giảm bạch cầu, bạch cầu trung tính và tiểu cầu nặng.
Không nên dùng Xeloda cùng với sorivudine hoặc các chất tương tự có liên quan về mặt hóa học, như là brivudine (xem phần Tương tác).
Xeloda được chống chỉ định trên những bệnh nhân bị suy gan nặng (Child Pugh C).
Xeloda được chống chỉ định trên những bệnh nhân bị suy thận nặng (độ thanh thải creatinine giảm dưới 30 mL/phút).
Nếu có chống chỉ định của bất kỳ thuốc nào trong điều trị kết hợp, thì không dùng thuốc đó.
Sử dụng ở phụ nữ có thai và cho con bú
Phụ nữ có thai: Ảnh hưởng tới phụ nữ có thai mức độ D.
Không có nghiên cứu nào trên phụ nữ có thai dùng Xeloda; tuy nhiên, dựa vào các đặc tính dược học và độc tính, có thể thấy rằng Xeloda có thể gây hại cho thai nếu được dùng cho phụ nữ có thai. Trong các nghiên cứu độc tính sinh sản trên động vật, dùng capecitabine gây chết phôi và quái thai. Những bằng chứng này có thể xảy ra ở những dẫn xuất của fluoropyrimidine. Capecitabine được cho rằng có khả năng gây quái thai ở người. Capecitabine chống chỉ định trong thời kỳ mang thai. Không nên dùng Xeloda trong khi mang thai. Nếu dùng Xeloda trong khi mang thai hoặc nếu bệnh nhân có thai trong khi dùng thuốc này, phải thông báo cho bệnh nhân biết nguy cơ tiềm ẩn cho thai. Nên khuyên những phụ nữ trong độ tuổi sinh đẻ tránh mang thai trong khi điều trị với Xeloda.
Phụ nữ cho con bú: Không biết liệu thuốc được bài tiết qua sữa mẹ hay không. Trong một nghiên cứu cho chuột đang cho con bú uống Xeloda liều đơn, một lượng đáng kể các chất chuyển hóa của capecitabine được bài tiết trong sữa. Nên ngừng cho con bú trong quá trình điều trị Xeloda.
Tương tác
Thuốc chống đông máu coumarin: Đã ghi nhận các thông số đông máu thay đổi và/hoặc chảy máu ở những bệnh nhân dùng Xeloda cùng với các thuốc chống đông dẫn xuất coumarin như warfarin và phenprocoumon. Những tác dụng phụ này xảy ra trong vài ngày và kéo dài tới vài tháng sau khi điều trị Xeloda và trong một số ít trường hợp, trong một tháng sau khi ngừng Xeloda. Trong một nghiên cứu tương tác lâm sàng, sau khi dùng warfarin liều đơn 20mg, việc điều trị Xeloda làm tăng AUC của S-warfarin khoảng 57% và giá trị INR tăng 91%. Những bệnh nhân dùng các thuốc chống đông dẫn xuất của coumarin cùng với Xeloda nên được theo dõi cẩn thận về những thay đổi các thông số đông máu của họ (PT hoặc INR) và phải điều chỉnh liều thuốc chống đông cho phù hợp.
Cơ chất của Cytochrome P-450 2C9: Không có các nghiên cứu tương tác thuốc với thuốc chính thức được tiến hành với capecitabine và các thuốc khác được biết là chuyển hóa bởi isoenzyme cytochrome P450 2C9. Nên theo dõi cẩn thận khi Xeloda dùng cùng với những thuốc này.
Phenytoin: Nồng độ huyết tương của phenytoin tăng được ghi nhận trong khi dùng Xeloda cùng với phenytoin. Chưa có nghiên cứu tương tác thuốc với thuốc chính thức nào được tiến hành với phenytoin, nhưng cơ chế tương tác thuốc được cho là capecitabine ức chế hệ thống isoenzyme CYP2C9 (xem phần các thuốc chống đông coumarin). Những bệnh nhân dùng phenytoin cùng với Xeloda nên được theo dõi cẩn thận vì nồng độ huyết tương của phenytoin tăng.
Tương tác thuốc-thức ăn: Trong tất cả các thử nghiệm lâm sàng, bệnh nhân được hướng dẫn uống Xeloda trong vòng 30 phút sau khi ăn. Vì dữ liệu hiện nay về tính an toàn và hiệu quả dựa trên việc dùng cùng với thức ăn, nên sử dụng Xeloda cùng với thức ăn.
Thuốc kháng acid: Tác động của hydroxide nhôm và thuốc kháng acid có chứa magnesium hydroxide lên dược động học của capecitabine đã được nghiên cứu trên những bệnh nhân ung thư. Nồng độ huyết tương của capecitabine và một chất chuyển hóa (5'DFCR) tăng ít; không thấy tác động lên ba chất chuyển hóa chính (5'DFUR, 5-FU và FBAL).
Acid folinic/acid folic: Một nghiên cứu phối hợp capecitabine và acid folinic đã chỉ ra rằng acid folinic không ảnh hưởng nghiêm trọng lên dược động học của capecitabine và các chất chuyển hóa của nó. Tuy nhiên, acid folinic có tác động lên dược lực học của capecitabine và độc tính của capecitabine có thể tăng lên bởi acid folic: liều dung nạp tối đa (MTD) của capecitabine điều trị đơn độc khi sử dụng phác đồ không liên tục là 3000mg/m2 mỗi ngày, trong khi đó liều dung nạp tối đa của capecitapine chỉ là 2000mg/m2 mỗi ngày khi sử dụng kết hợp với acid folinic (30mg uống). Độc tính tăng cường có thể liên quan khi chuyển đổi từ phác đồ 5-FU/LV sang phác đồ capecitabine. Điều này cũng có thể liên quan với việc bổ sung acid folic do thiếu hụt folate do sự giống nhau giữa acid folinic và acid folic.
Sorivudine và các thuốc tương tự: Tương tác thuốc-thuốc có ý nghĩa lâm sàng giữa sorivudine và 5-FU, do sorivudine ức chế dihydropyrimidine dehydrogenase, đã được mô tả trong y văn. Tương tác này, dẫn tới tăng độc tính của dihydropyrimidine dehydrogenase, có thể nguy hiểm đến tính mạng. VÌ vậy, không nên dùng Xeloda với sorivudine hoặc các thuốc tương tự có liên quan về mặt hóa học, như brivudine (xem phần Chống chỉ định). Cần đợi ít nhất 4 tuần sau khi kết thúc điều trị với sorivudine hoặc các thuốc tương tự có liên quan về mặt hoá học như brivudine trước khi bắt đầu trị liệu với Xeloda.
Oxaliplatin: Không có khác biệt có ý nghĩa lâm sàng khi tiếp xúc với capecitabine hoặc các chất chuyển hóa, platinum tự do hoặc platinum toàn phần xuất hiện khi capecitabine và oxaliplatin được dùng trong điều trị kết hợp, có hoặc không có bevacizumab.
Bevacizumab: Không có tác động có ý nghĩa lâm sàng của bevacizumab lên các thông số dược động học của capecitabine hoặc các chất chuyển hóa của nó.
Allopurinol: Đã quan sát thấy tương tác giữa allopurinol với 5-FU có thể làm giảm hiệu quả của 5-FU. Nên tránh việc sử dụng đồng thời allopurinol với capecitabine.
Interferon alpha: Liều dung nạp tối đa của capecitabine là 2000mg/m2 mỗi ngày khi kết hợp với interferon alpha-2a (3 MIU/m2 mỗi ngày) so với 3000mg/m2 mỗi ngày khi sử dụng đơn độc capecitabine.
Xạ trị: Liều dung nạp tối đa của capecitabine điều trị đơn độc khi sử dụng phác đồ không liên tục là 3000mg/m2 mỗi ngày, trong khi đó, khi kết hợp với xạ trị trong điều trị ung thư trực tràng, liều dung nạp tối đa của capecitabine là 2000mg/m2 mỗi ngày bằng cách sử dụng phác đồ liên tục hoặc từ thứ Hai đến thứ Sáu đối với phác đồ 6 tuần xạ trị.
Tác dụng ngoại ý
Các phản ứng thuốc ngoại ý (ADRs) được xem xét bởi nghiên cứu viên có khả năng, có thể là có liên quan xa với việc điều trị với Xeloda đã được ghi nhận từ những nghiên cứu lâm sàng tiến hành với Xeloda đơn trị (trong điều trị hỗ trợ ung thư đại tràng, trong ung thư đại trực tràng di căn và ung thư vú di căn), và những nghiên cứu lâm sàng tiến hành với Xeloda trong điều trị phối hợp với phác đồ hóa trị khác nhau cho các chỉ định khác nhau. Những ADR được nêu ra trong các bảng dưới đây là những ADR có tỷ lệ cao nhất được tổng hợp từ các thử nghiệm lâm sàng đã hoàn thành. Với mỗi nhóm tần suất, các ADR được xếp theo mức độ nguy hại giảm dần. Tần suất được chia thành các nhóm, rất hay gặp ≥10%, hay gặp ≥5% đến <10%, ít gặp 0,1% đến 1%, hiếm gặp 0,01% đến 0,1%, rất hiếm gặp <0,01%.
Capecitabine đơn trị
Dữ kiện về tính an toàn của Xeloda đơn trị được báo cáo từ những bệnh nhân ung thư đại tràng điều trị hỗ trợ và từ những bệnh nhân điều trị ung thư vú di căn hoặc ung thư đại trực tràng di căn. Thông tin về sự an toàn từ một thử nghiệm pha III trong điều trị ung thư đại tràng (995 bệnh nhân điều trị với Xeloda và 974 điều trị với 5-FU/LV tiêm tĩnh mạch) và từ 4 thử nghiệm pha II ở bệnh nhân nữ ung thư vú (N=319) và 3 thử nghiệm (1 pha II và 2 pha III) ở bệnh nhân nam và nữ ung thư đại trực tràng (N=630). Dữ kiện an toàn của Xeloda đơn trị thì có thể so sánh bệnh nhân ung thư đại tràng điều trị hỗ trợ với bệnh nhân điều trị ung thư vú di căn và ung thư đại trực tràng di căn. Mức độ của ADRs được xếp loại dựa theo bảng phân loại độc tính Hệ thống xếp loại NCIC CTC.
Bảng 8 liệt kê danh sách các phản ứng ngoại ý liên quan đến đơn trị liệu capecitabine dựa trên phân tích gộp về dữ liệu an toàn của 3 nghiên cứu chính trên hơn 1900 bệnh nhân (nghiên cứu M66001, SO14695, và SO14796). Các phản ứng ngoại ý được liệt kê vào nhóm tần suất tương ứng dựa vào tỷ lệ mới mắc toàn bộ từ phân tích gộp.
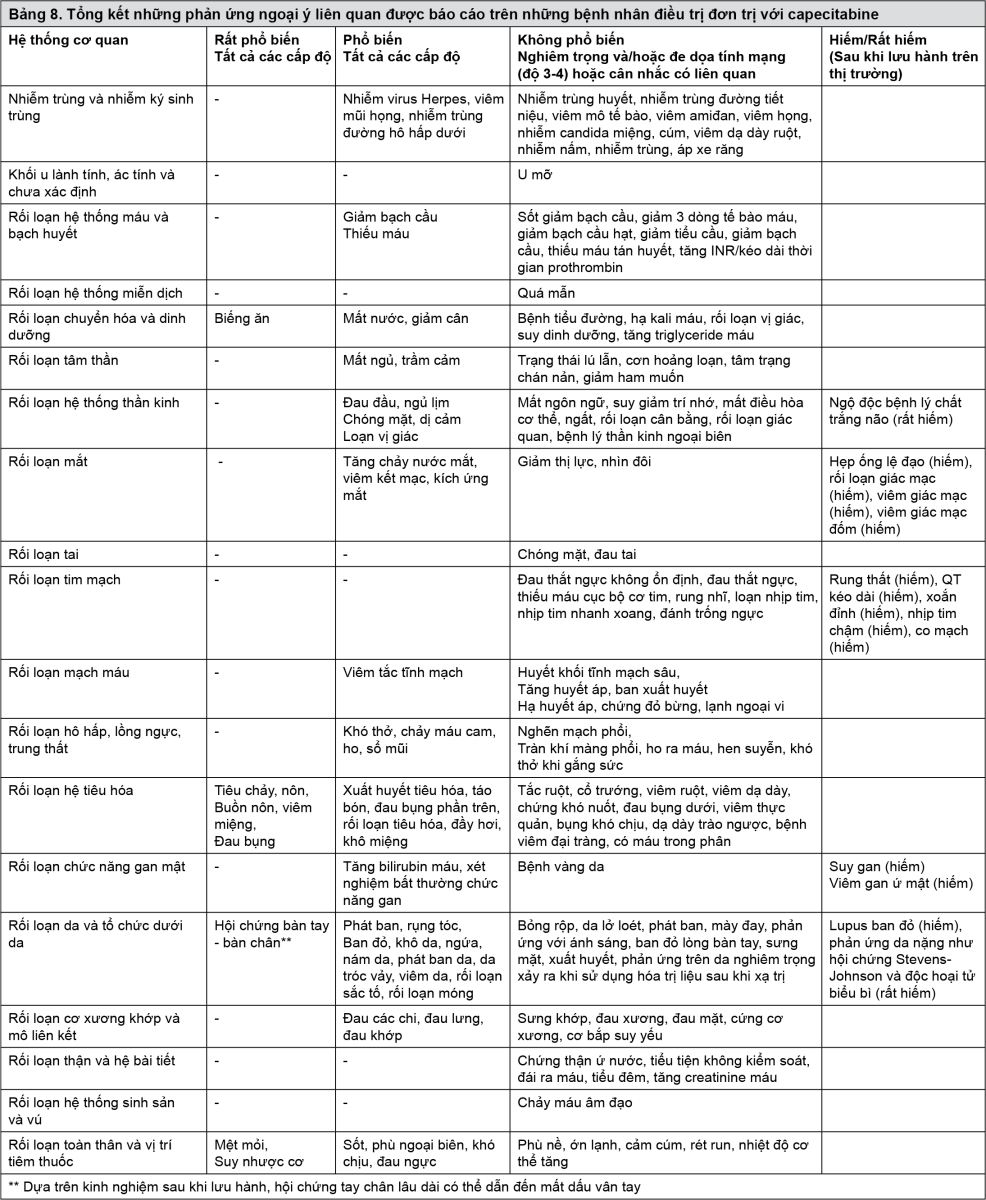
Capecitabine trong điều trị kết hợp
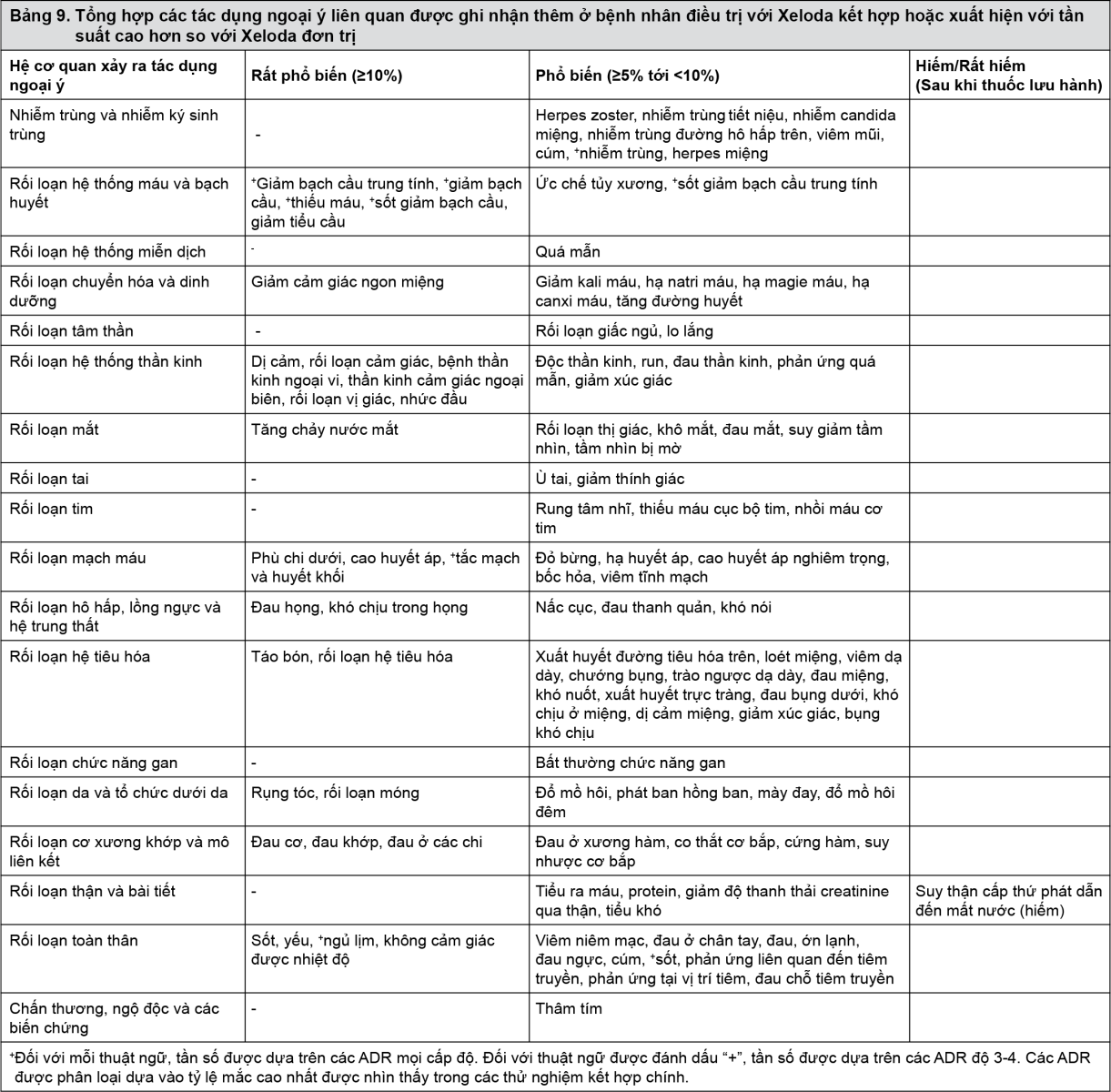
Những ADR liên quan tới điều trị kết hợp Xeloda với các phác đồ hóa trị khác nhau trong các chỉ định khác nhau dựa trên dữ liệu an toàn từ hơn 3000 bệnh nhân được tổng hợp trong bảng 9 là những ADR mới hoặc xuất hiện với tần suất cao hơn so với đơn trị liệu. Các dữ liệu an toàn giữa các chỉ định và các phác đồ kết hợp là tương đương. Các ADR được đưa vào các nhóm tần suất phù hợp (rất phổ biến hoặc phổ biến) dựa trên các tỷ lệ xuất hiện cao nhất quan sát được qua các thử nghiệm lâm sàng chính.
Các ADR không phổ biến được báo cáo trong điều trị capecitabine phối hợp phù hợp với các ADR được báo cáo trong sử dụng capecitabine đơn trị liệu hoặc báo cáo đơn trị liệu với các thuốc kết hợp (trong y văn và/hoặc tóm tắt tương ứng của đặc tính sản phẩm). Một vài ADR cũng thường xuất hiện khi sử dụng hóa trị (như bệnh thần kinh ngoại vi gặp trong sử dụng docetaxel hoặc oxaliplatin) hoặc trong sử dụng bevacizumab (ví dụ như tăng huyết áp), tuy nhiên không loại trừ được sử dụng Xeloda làm các ADR này nặng thêm.
Các bất thường về xét nghiệm
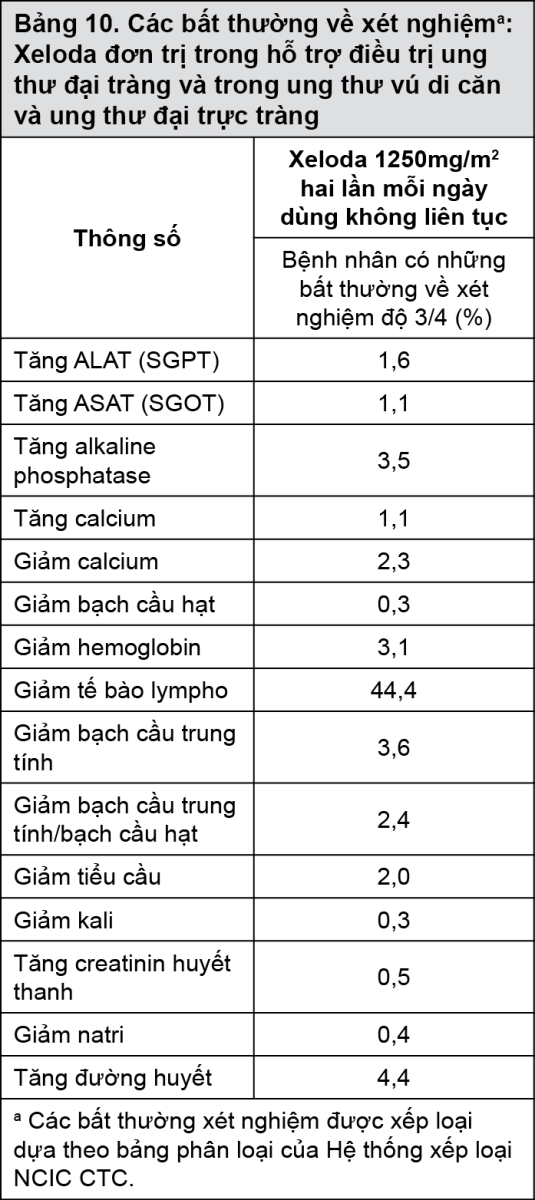
Bảng 10 dưới đây thể hiện các bất thường về xét nghiệm quan sát ở 995 bệnh nhân (trong điều trị hỗ trợ ung thư đại tràng) và ở 949 bệnh nhân (trong ung thư vú di căn và ung thư đại trực tràng di căn), không quan tâm đến mối liên quan điều trị với Xeloda.
Bảo quản
Không bảo quản thuốc ở nhiệt độ trên 30oC, giữ thuốc trong bao bì gốc để tránh ẩm.
Phân loại ATC
L01BC06 - capecitabine
Trình bày/Đóng gói
Viên nén bao phim: hộp 12 vỉ x 10 viên.
- Abacavir
- Abernil
- Abiiogran
- Acarbose
- ACC
- Acebutolol
- Acenocoumarol
- Acetate Ringer's
- Acetazolamide
- Acetylcystein
- Acetylsalicylic acid
- Aciclovir
- Acid acetylsalicylic
- Acid aminocaproic
- Acid ascorbic
- Acid boric
- Acid chenodeoxycholic
- Acid ethacrynic
- Acid folic
- Acid fusidic
- Acid iopanoic
- Acid ioxaglic
- Acid nalidixic
- Acid pantothenic
- Acid para-aminobenzoic
- Acid salicylic
- Acid tranexamic
- Acid valproic
- Acid zoledronic
- Acitretin
- Aclasta
- Aclon
- Actapulgite
- Actelsar
- Actelsar HCT
- Actemra
- Actilyse
- Acular
- Acupan
- Acuvail
- Acyclovir STADA
- Acyclovir STADA Cream
- Adalat
- Adenosin
- Adenosin Ebewe
- Adipiodon
- Advagraf
- Aerius
- Afinitor
- Agicarvir
- Agifovir-E
- Agilosart
- Agilosart-H
- Agimepzol
- Agimosarid
- Agimstan
- Agimstan-H
- Agiremid
- Agivastar
- Aibezym
- Air-X
- Alaxan
- Albendazol
- Albiomin
- Albumin
- Albumin người Grifols 20%
- Albuminar
- AlbuRx
- Albutein
- Alcuronium chloride
- Aldesleukin
- Alendronat
- Alertin
- Alfa-Lipogamma 600 Oral
- Alfuzosin hydrochlorid
- Algotra
- Alimemazin
- Alimta
- Allipem
- Allopurinol
- Allopurinol STADA
- Aloxi
- Alprazolam
- Alpha Chymotrypsin
- Alpha tocopherol
- Alphachymotrypsin Glomed
- Alphagan-P
- Aluvia
- Alzental
- Amaryl
- Ambroco
- Ambroxol
- Amcinol-Paste
- Amigold
- Amikacin
- Aminocaproic acid
- Aminoleban
- Aminoleban Oral
- Aminosteril N-Hepa
- Amiparen
- Amitriptyline
- Amiyu
- Amlodipine
- Amlor
- Amoxicillin
- Amoxicillin & clavulanate
- Ampicillin
- Amquitaz
- Anaferon for children
- Anargil
- Anaropin
- Andriol Testocaps
- Anepzil
- Anyfen
- Apaisac
- Apidra SoloStar
- Apitim 5
- Aprovel
- Aquaphil
- Arcalion
- Arcoxia
- Aricept Evess
- Arimidex
- Arnetine
- Artrodar
- A-Scabs
- Ascorbic acid
- Asperlican/Candinazol
- Aspilets EC
- Aspirin
- Asthmatin
- Atelec
- Atocib 120
- Atocib 90
- Atosiban PharmIdea
- Atozet
- Attapulgite
- Atussin
- Atropin
- Augbactam
- Augmentin Sachet
- Augmentin SR
- Augmentin Tablets
- Augmex
- Avamys
- Avastin
- Avelox Dịch truyền
- Avelox Viên nén
- Avodart
- Axcel Cefaclor-125 Suspension
- Axcel Cetirizine Syrup
- Axcel Chlorpheniramine
- Axcel Dexchlorpheniramine
- Axcel Dicyclomine-S Syrup
- Axcel Diphenhydramine Paediatric Syrup
- Axcel Erythromycin ES
- Axcel Eviline
- Axcel Fungicort Cream
- Axcel Fusidic acid Cream
- Axcel Fusidic acid-B Cream
- Axcel Hydrocortisone Cream
- Axcel Lignocaine 2% Sterile Gel
- Axcel Loratadine
- Axcel Miconazole Cream
- Axcel Paracetamol
- Axcel Urea Cream
- Axitan
- Azenmarol
- Azicine
- Aziphar
- Azithromycin






