Chuyên gia phân tích các kỹ thuật xét nghiệm phát hiện SARS-CoV-2
Hiện nay, Việt Nam chính thức bước vào giai đoạn ba chống dịch COVID-19. Đây là giai đoạn với nguy cơ lây lan ra cộng đồng rất cao.Tuy nhiên chúng ta đang đối mặt với những câu hỏi, những thách thức liên quan đến vi rút mới này như: Khi nào chúng ta xét nghiệm? Xét nghiệm cho ai? Xét nghiệm cái gì? Chúng ta xét nghiệm bao nhiêu lần? Và chúng ta sẽ làm gì với các kết quả xét nghiệm?
SARS-CoV-2 là một vi rút mới, chúng ta chưa có nhiều thông tin để phát triển, tối ưu các kỹ thuật xét nghiệm, phương pháp chẩn đoán, điều trị, và dự phòng. Sự hiểu biết này giúp định hướng việc sử dụng các kỹ thuật xét nghiệm ở phạm vi quốc gia, vùng, và từng địa phương cũng như việc cung cấp các dịch vụ hỗ trợ để thực hiện xét nghiệm.
Bài viết này đề cập đến các kỹ thuật xét nghiệm hiện có và đang được ứng dụng để phát hiện vi rút SARS-CoV-2 trong hoàn cảnh thế giới thay đổi nhanh chóng và chưa bao giờ có tiền lệ như hiện nay. Có hai nhóm kỹ thuật xét nghiệm chủ yếu để phát hiện SARS-CoV-2: một loại phát hiện vi rút thông qua vật liệu di truyền (acid nucleic-ARN) của vi rút và một loại phát hiện đáp ứng miễn dịch với vi rút này.
Vấn đề ở đây là, chúng ta đang đối mặt với (1) một vi rút mới, (2) một đại dịch chưa từng có trong tiền lệ ở thời hiện đại, và (3) mức độ ảnh hưởng toàn cầu. Với suy nghĩ đó, khi mà thiếu các liệu pháp điều trị đặc hiệu cũng như chưa có vắc xin, các kỹ thuật xét nghiệm chúng ta có trong tay sẽ là một phương tiện đặc biệt quan trọng giúp việc xác định ca bệnh, chẩn đoán, điều trị, dự phòng sự lây lan của vi rút. Vậy kỹ thuật xét nghiệm phù hợp nhất là gì? Chúng ta sẽ xét nghiệm cho ai và khi nào?
 Thứ trưởng Bộ Y tế Đỗ Xuân Tuyên thăm và kiểm tra hệ thống phòng xét nghiệm của BV Bệnh Nhiệt đới Trung ương.
Thứ trưởng Bộ Y tế Đỗ Xuân Tuyên thăm và kiểm tra hệ thống phòng xét nghiệm của BV Bệnh Nhiệt đới Trung ương.
Giả thiết rằng, chúng ta có thể xét nghiệm cho toàn bộ dân số trên hành tinh cùng một thời điểm với một kỹ thuật có độ nhạy và độ đặc hiệu 100% (hiển nhiên điều này là không có thực), chúng ta hy vọng có thể xác định tất cả các trường hợp nhiễm vi rút và phân loại thành nhóm bị nhiễm và không bị nhiễm vi rút.
Kết quả xét nghiệm kết hợp với triệu chứng lâm sàng, có thể phân thành (1) nhóm không có triệu chứng, (2) nhóm có triệu chứng nhẹ hoặc vừa, (3) nhóm có biểu hiện nặng. Chúng ta cũng sẽ có khả năng phân loại họ thành nhóm cần chăm sóc y tế (tuỳ mức độ) hoặc chưa cần chăm sóc y tế. Ngoài ra, cần điều tra các trường hợp có nguy cơ khi họ đang trong giai đoạn ủ bệnh qua khai thác tiền sử phơi nhiễm. Nếu có điều kiện, có thể xét nghiệm để phát hiện đáp ứng của cơ thể với việc nhiễm vi rút. Với giả thiết độ nhạy và độ đặc hiệu của kỹ thuật là 100%, chúng ta có thể xác định những người mà trước đây “đã” hoặc “đang nhiễm” vi rút.
Mặc dù chúng ta có thể nuôi cấy được SARS-CoV-2, nhưng kỹ thuật này cần điều kiện trang thiết bị đặc biệt, đảm bảo an toàn sinh học và không dùng phổ biến tại các phòng xét nghiệm vi sinh lâm sàng. Do vậy, kỹ thuật nuôi cấy vi rút không được sử dụng thường qui.
Các kỹ thuật xét nghiệm phát hiện vật liệu di truyền (ARN) của vi rút
Hầu hết các kỹ thuật phát hiện vật liệu di truyền của vi rút là các kỹ thuật sinh học phân tử dựa vào nguyên lý khuếch đại gen (acid nucleic-ARN) của SARS-CoV-2. Kỹ thuật thường dùng nhất là PCR (Polymerase Chain Reaction-Phản ứng chuỗi trùng hợp). Các kỹ thuật này phát hiện sự có mặt của ARN vi rút trong mẫu bệnh phẩm từ người (người bệnh/hoặc người nghi ngờ) nhiễm vi rút. Loại bệnh phẩm thường dùng nhất là dịch ở họng mũi (tỵ hầu) và họng miệng (khẩu hầu). Người ta dùng dụng cụ chuyên dụng-tăm bông đưa vào mũi với độ sâu nhất định để lấy dịch tỵ hầu và tăm bông đưa vào họng miệng của bệnh nhân để lấy dịch ở đây.
Theo khuyến cáo, để phát hiện SARS-CoV-2 bằng kỹ thuật PCR người ta nên lấy cả hai loại bệnh phẩm này. Tuy nhiên, khả năng phát hiện vi rút ở dịch họng mũi cao hơn ở dịch họng miệng. Người ta thường lấy cả hai loại dịch từ một người rồi để chung vào một ống có môi trường bảo quản. Môi trường này được vận chuyển về phòng xét nghiệm để xử lý, tách vật liệu di truyền, thực hiện kỹ thuật PCR (thuật ngữ đầy đủ trong trường hợp này là Realtime Reverse Transcription-PCR) để phát hiện sự có mặt của vi rút trong bệnh phẩm.
Với bệnh nhân bị viêm phổi, ngoài hai loại dịch kể trên, một số loại dịch tiết ở đường hô hấp dưới như đờm, dịch rửa phế quản… cũng có thể được dùng để xét nghiệm. Một điều cần lưu ý là, khả năng cũng như tỷ lệ phát hiện SARS-CoV-2 ở từng loại bệnh phẩm, từng lần lấy bệnh phẩm sẽ khác nhau ngay cả ở cùng một người và khác nhau giữa người này với người khác. Đặc biệt, khả năng phát hiện được vi rút cũng thay đổi qua các giai đoạn của bệnh. Một số bệnh nhân bị viêm phổi có thể có kết quả phát hiện vi rút ở dịch họng mũi, họng miệng ÂM TÍNH nhưng có thể có kết quả DƯƠNG TÍNH với xét nghiệm dịch ở đường hô hấp dưới hoặc bệnh phẩm khác như phân chẳng hạn.
Như vậy, độ nhạy của xét nghiệm trong thực tế của bất cứ kỹ thuật nào rất khó xác định chính xác (và chắc chắn là không được 100% như kỳ vọng về mặt lý thuyết). Kết quả của một xét nghiệm ÂM TÍNH cũng không có nghĩa là người đó không bị nhiễm vi rút. Nếu một kết quả xét nghiệm cho kết quả DƯƠNG TÍNH, cũng cần phải xem xét khả năng DƯƠNG TÍNH giả. Do vậy, việc phối hợp xét nghiệm với đánh giá các yếu tố trên lâm sàng cũng như tiền sử dịch tễ là rất quan trọng.
 PGS.TS Nguyễn Vũ Trung - Phó Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương.
PGS.TS Nguyễn Vũ Trung - Phó Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương.
Ngoài ra, chúng ta cũng cần biết là, sự xuất hiện ARN của vi rút không đồng nghĩa với việc vi rút đó còn sống và tồn tại trong cơ thể người, và cũng không đồng nghĩa với việc vi rút có thể lây truyền từ người này sang người khác. Việc phát hiện ARN của SARS-CoV-2 từ bệnh phẩm là kỹ thuật tốt nhất cho tới nay để xác định người nhiễm vi rút. Gần đây, một số kỹ thuật cho phép xác định số lượng vi rút trong bệnh phẩm, giúp cho việc chẩn đoán, điều trị, theo dõi, tiên lượng và giám sát trường hợp bị nhiễm vi rút.
Một điều quan trọng nữa cần lưu ý là độ chính xác của kỹ thuật bị ảnh hưởng bởi khá nhiều yếu tố khác nhau như khi lấy bệnh phẩm có đúng vị trí không, đủ lượng dịch, lượng vi rút trong dịch không, bệnh phẩm có được vận chuyển, bảo quản đảm bảo các điều kiện tối ưu không, việc xử lý bệnh phẩm có đúng qui định, RNA của vi rút có bị phá hủy không, các khâu của quá trình xét nghiệm có được đảm bảo theo yêu cầu của Hệ thống quản lý chất lượng xét nghiệm tại cơ sở y tế hay không. Nếu toàn bộ các yếu tố trên được đảm bảo, việc xét nghiệm phát hiện SARS-CoV-2 giúp xác định người nhiễm, để chẩn đoán, điều trị, giám sát cũng như quản lý bệnh nhân và cộng đồng.
Với các kỹ thuật xét nghiệm nói chung, đặc biệt là các kĩ thuật chẩn đoán SARS-CoV-2, vẫn còn có nhiều câu hỏi, những thách thức, những vấn đề chưa được thống nhất đối với xét nghiệm này. Điều này cũng là bình thường vì đây là một vi rút mới, các nhà khoa học cần có thời gian để nghiên cứu, tăng cường hiểu biết để ngày càng cải tiến, hoàn thiện các kỹ thuật nhằm tăng độ nhạy, độ đặc hiệu cũng như giá trị của xét nghiệm. Giả sử rằng SARS-CoV-2 có thể gây nhiễm bất cứ ai và dẫn đến việc lây truyền vi rút trước khi người (bệnh) có các triệu chứng. Thậm chí cũng có những người nhiễm vi rút không có triệu chứng. Do vậy, việc xét nghiệm phát hiện nhiễm vi rút ở những người này là hết sức quan trọng nếu chúng ta có lý do nào đó (như tiền sử tiếp xúc, phơi nhiễm…).
Liên quan đến câu hỏi chúng ta cần xét nghiệm bao nhiêu lần cho một người nếu lần đầu xét nghiệm ÂM TÍNH để có thể nói rằng người đó không nhiễm hay đã “sạch vi rút”. Đây là điều khá khó, chúng ta cần nghiên cứu thêm và cần có cập nhật cho hướng dẫn chẩn đoán, điều trị và giám sát tại cơ sở y tế và cộng đồng tuỳ thuộc vào tình hình thực tế tại quốc gia, khu vực, lãnh thổ và từng địa phương.
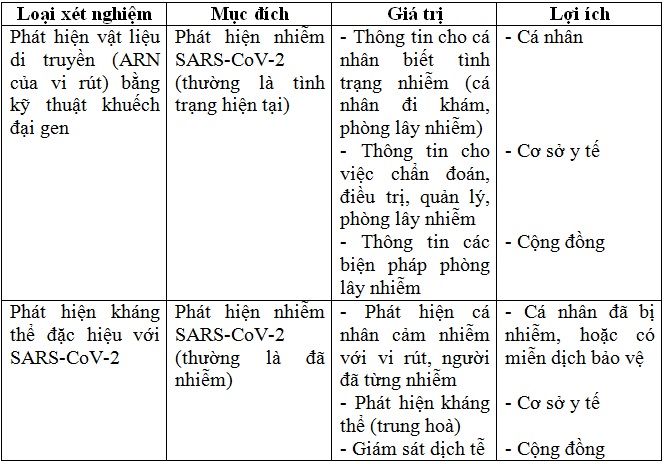
Hiện nay, cùng với việc có nhiều loại sinh phẩm, hoá chất (gọi chung là test) xét nghiệm phát hiện SARS-CoV-2, cũng có nhiều thách thức mới như (1) Sự hiểu biết rõ hơn về đặc tính của các test (ví dụ: độ nhạy và độ đặc hiệu) cũng như các đánh giá hiệu quả xét nghiệm trên các loại mẫu khác nhau, (2) tối ưu hóa các xét nghiệm (ví dụ: tối ưu để phát hiện một gen đích thay vì nhiều gen đích) nhằm tối ưu hóa việc sử dụng sinh phẩm hóa chất nhưng vẫn đảm bảo chất lượng xét nghiệm và (3) theo dõi khả năng xuất hiện sự biến đổi của virus. Cuối cùng, chúng ta phải thường xuyên tiến hành giải trình tự gen của vi rút để theo dõi sự biến đổi, đột biến của vi rút theo thời gian nhằm kịp thời điều chỉnh thiết kế trình tự mồi và probe phù hợp với sự biến đổi này.
Ngoài ra, khi yêu cầu về xét nghiệm tăng lên, việc giảm thời gian trả kết quả xét nghiệm tiếp tục đóng vai trò rất quan trọng nhằm quản lý tốt hơn cho cả bệnh nhân và nhân viên y tế. Do đó, việc phát triển test xét nghiệm chẩn đoán nhanh cần được ưu tiên. Đo tải lượng vi rút cũng có hữu ích trong việc theo dõi sự phục hồi, đáp ứng với trị liệu và/hoặc đánh giá mức độ lây nhiễm. Hiện nay, các xét nghiệm theo nguyên lý PCR dựa vào RNA chủ yếu là định tính, còn ít các kit định lượng tiêu chuẩn. Lý do là chúng ta chưa thiết lập được ngưỡng định lượng tiêu chuẩn. Tuy nhiên, trong thời gian tới chúng có thể xây dựng được.
Ngoài vấn đề test xét nghiệm, còn có những thách thức trong chuỗi cung ứng hóa chất sinh phẩm và vật tư tiêu hao bao gồm tăm bông lấy dịch họng mũi, họng miệng, hóa chất tách chiết RNA, hóa chất thực hiện PCR. Ngay cả với các xét nghiệm thương mại đã được FDA phê chuẩn, vẫn có sự chậm trễ trong việc lắp đặt máy móc và cung cấp hóa chất sinh phẩm để đáp ứng nhu cầu tại nhiều nơi. Hiện tại, có nhiều nỗ lực đang được thực hiện trên nhiều khía cạnh để giải quyết các thách thức về nguồn cung, đảm bảo tính liên tục và an toàn của các vấn đề liên quan đến test xét nghiệm.
Phát hiện kháng thể đặc hiệu với SARS-CoV-2
Bên cạnh các xét nghiệm sinh học phân tử phát hiện RNA của SARS-CoV-2, các loại kỹ thuật xét nghiệm khác như phát hiện IgM, IgA, IgG hoặc kháng thể tổng số trong máu (có thể gọi là xét nghệm huyết thanh học) được nhiều nhà khoa học và các công ty nghiên cứu và phát triển. Đối với các bệnh lý nhiễm trùng nói chung và nhễm SARS-CoV-2 nói riêng, sự hình thành kháng thể phụ thuộc thời gian nhiễm bệnh và vật chủ (người).
Trong trường hợp SARS-CoV-2, một số nghiên cứu cho thấy, phần lớn bệnh nhân chuyển đổi huyết thanh (có sự xuất hiện kháng thể trong máu) trong khoảng thời gian từ 7 đến 11 ngày sau khi nhiễm vi rút, mặc dù trong thực tế, một số bệnh nhân có thể có kháng thể sớm hơn. Do sự đáp ứng muộn (tự nhiên) này, kỹ thuật xét nghiệm phát hiện kháng thể không hữu ích trong bối cảnh bệnh lý cấp tính. Các nghiên cứu cũng không xác định chắc chắn rằng, liệu những người bị nhiễm SARS-CoV-2 sau khi phục hồi, kháng thể được hình thành sẽ có tác dụng bảo vệ hoàn toàn hay một phần nếu bị nhiễm trong tương lai hoặc khả năng miễn dịch bảo vệ có thể kéo dài bao lâu. Bằng chứng gần đây từ một nghiên cứu trên động vật không cho thấy khả năng bảo vệ của kháng thể sau khi nhiễm vi rút tiên phát; tuy nhiên, cần có thêm các nghiên cứu về vấn đề này.
Các kỹ thuật xét nghiệm phát hiện kháng thể đối với SARS-CoV-2 có thể dùng để (1) điều tra nguồn lây nhiễm; (2) giám sát huyết thanh học ở địa phương, khu vực và quốc gia; và (3) nhận dạng những người đã nhiễm vi rút và do đó có thể có miễn dịch bảo vệ. Thông tin về huyết thanh học có thể được sử dụng để đánh giá người bệnh trong giai đoạn phục hồi. Xét nghiệm huyết thanh học ứng dụng trong điều trị bệnh nhân nhiễm COVID – 19 bằng huyết tương của người đã khỏi bệnh. Trong một số trường hợp, các kỹ thuật này có thể được sử dụng nhằm kiểm tra các bệnh nhân có kết quả âm tính với xét nghiệm dựa trên nguyên lý PCR, do vi rút xuất hiện muộn trong giai đoạn bệnh.
Tóm lại, các kỹ thuật sinh học phân tử và huyết thanh học đều rất hữu ích trong việc phát hiện người nhiễm, chẩn đoán, điều trị và nghiên cứu về SARS–CoV–2, bệnh COVID–19. Các kỹ thuật xét nghiệm đóng vai trò quyết định, bên cạnh sự hiểu biết về vi rút học, bệnh học, dịch tễ học. Ngoài ra, sự tham gia của cả hệ thống chính trị, cá nhân và cộng đồng, đặc biệt là những biện pháp quyết liệt như “giãn cách xã hội” là những yếu tố quyết định góp phần chiến thắng đại dịch này.
PGS.TS Nguyễn Vũ Trung
(Phó Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương, Trưởng Bộ môn Vi sinh, Bộ môn Vi sinh-Ký sinh trùng lâm sàng, Trường Đại học Y Hà Nội)
-----------------------------------------
Nguồn: Bộ Y tế Việt Nam
-
Sởi
23/03/2025 11:12 GMT+7
-
Giời leo
13/09/2021 23:11 GMT+7
-
Zona thần kinh
13/09/2021 22:09 GMT+7
-
Bộ Y tế cập nhật phân loại nhóm đối tượng trong khám sàng lọc trước tiêm chủng vắc xin phòng Covid-19
10/08/2021 22:37 GMT+7
-
Salmonella
16/07/2021 23:31 GMT+7
-
Nhiễm Rhinovirus
13/07/2021 11:15 GMT+7
-
Rotavirus
04/07/2021 18:19 GMT+7
-
Zika virus
17/06/2021 13:27 GMT+7
-
Tổ chức Y tế thế giới giải đáp thắc mắc về các loại xét nghiệm chẩn đoán SARS-CoV-2
09/05/2020 10:12 GMT+7
-
Virus Ebola
24/04/2020 21:56 GMT+7
-
Ebola
14/04/2020 22:55 GMT+7
-
COVID-19 và cúm - Giống và khác ?
30/03/2020 16:26 GMT+7
- HIV/AIDS - Kiến thức căn bản
- Tổ chức Y tế thế giới giải đáp thắc mắc về các loại xét nghiệm chẩn đoán SARS-CoV-2
- Chuyên gia phân tích các kỹ thuật xét nghiệm phát hiện SARS-CoV-2
- Bộ Y tế cập nhật phân loại nhóm đối tượng trong khám sàng lọc trước tiêm chủng vắc xin phòng Covid-19
- Sốt xuất huyết dengue: Các quan niệm chưa đúng về bệnh
- AIDS
- Cảnh báo tùy tiện sử dụng thuốc chloroquine dự phòng COVID-19
- Bộ Y tế giải đáp thắc mắc về nCoV bằng hình ảnh
- Ebola