Sử dụng thuốc ở người suy giảm chức năng gan, thận
Thuốc được bài xuất ra khỏi cơ thể bằng nhiều con đường khác nhau, trong đó gan và thận là hai cơ quan quan trọng nhất tham gia vào chức năng này. Sự suy giảm chức năng gan và thận sẽ gây nguy cơ quá liều và ngộ độc thuốc nếu không hiệu chỉnh lại liều.
Suy giảm chức năng gan
Đặc điểm của suy gan
Suy gan, đặc biệt xơ gan, làm giảm chức năng tế bào gan dẫn tới giảm khả năng chuyển hóa thuốc, giảm sản xuất protein, giảm lưu lượng máu qua gan.
Chức năng gan suy giảm ảnh hưởng chủ yếu đến khả năng chuyển hóa thuốc qua hệ enzym cytochrom P450 - hệ enzym chịu trách nhiệm bất hoạt thuốc (pha I), trong khi hoạt tính của các enzym liên hợp - hệ enzym chịu trách nhiệm chuyển thuốc và các chất đã chuyển hóa ở pha I thành các chất dễ tan trong nước để tiếp tục bài xuất qua mật hoặc thận (pha II) ít bị ảnh hưởng. Nguy cơ quá liều tăng thêm nếu gặp tương tác thuốc ở giai đoạn chuyển hóa khi phối hợp với một thuốc gây kìm hãm cytochrom P450.
Sự giảm sút khả năng sản xuất protein của tế bào gan (albumin và globulin) cả về chất và về lượng, làm tăng tỷ lệ thuốc ở dạng tự do và giảm tính bền vững tại điểm liên kết. Hậu quả của giảm tính bền vững trong liên kết thuốc - protein còn dẫn đến khả năng gặp tương tác thuốc - thuốc ở giai đoạn phân bố và tương tác thuốc – bilirubin nội sinh (thường tăng khi suy gan). Đó chính là những yếu tố làm tăng độc tính của thuốc.
Lưu lượng máu qua gan giảm ở người bệnh xơ gan làm giảm tốc độ chuyển hóa thuốc, đặc biệt với các thuốc bị chuyển hóa mạnh khi qua gan (> 70%).
Những yếu tố trên dẫn đến sự tăng nồng độ thuốc ở dạng còn hoạt tính và kéo dài thời gian tồn tại của thuốc trong cơ thể. Ảnh hưởng của bệnh gan đối với bài xuất thuốc tùy thuộc loại bệnh gan. Trong viêm gan virus cấp, thay đổi chủ yếu là chức năng tế bào gan nhưng khả năng chuyển hóa thuốc của gan thường ít thay đổi, lưu lượng máu qua gan có thể còn tăng lên. Xơ gan nhẹ và vừa có khuynh hướng gây giảm dòng máu qua gan và có mạch tắt cửa - chủ, còn trong xơ gan nặng thì thường cả chức năng tế bào gan và dòng máu qua gan đều giảm. Hậu quả sẽ trầm trọng đối với những thuốc mà quá trình bất hoạt phần lớn do gan đảm nhận (> 50%).
Đánh giá mức độ suy giảm chức năng gan
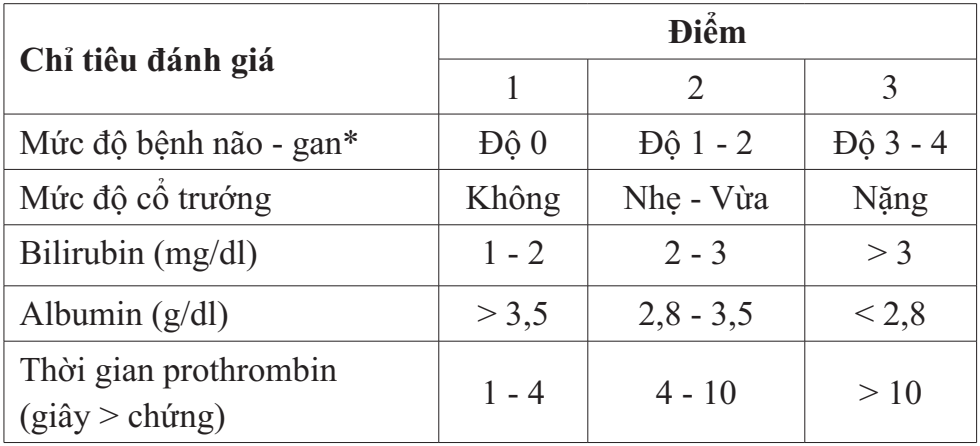
Phân loại Child-Pugh là phân loại phổ biến nhất được sử dụng để thiết kế chế độ liều cho người bệnh suy giảm chức năng gan.
Bảng 1. Phân loại Child-Pugh
(Nguồn: ACP PIER, Journal Club & AHFS DI® Essentials™)
Ghi chú: * Phân độ bệnh não - gan thường căn cứ vào triệu chứng lâm sàng và đo điện não đồ (EEG).
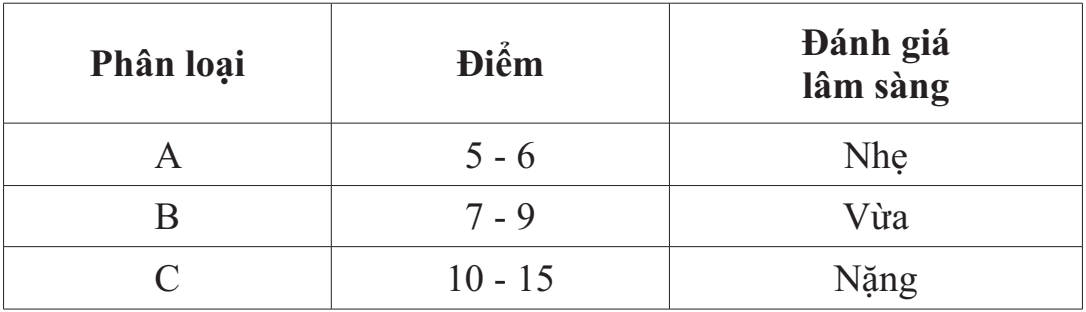
Theo phân loại Child-Pugh, điểm tổng được tính thấp nhất là 5, cao nhất là 15. Đánh giá lâm sàng mức độ nặng của bệnh gan theo Child-Pugh được chia làm 3 loại theo bảng 2.
Bảng 2. Đánh giá lâm sàng mức độ nặng của bệnh gan theo Child-Pugh
Nên lưu ý rằng khi chức năng gan đã bị suy giảm trầm trọng, việc sử dụng thuốc để bảo đảm an toàn là rất khó thực hiện vì lúc này không chỉ dược động học mà cả đặc tính dược lý của thuốc cũng bị thay đổi.
Lựa chọn thuốc khi điều trị cho người bệnh suy gan
Có 3 nguyên tắc cơ bản khi sử dụng thuốc ở người bệnh suy gan:
• Nên chọn những thuốc ít hoặc không bị chuyển hóa qua gan, đặc biệt là thuốc phải chuyển hóa ở gan qua pha I.
• Thận trọng khi kê đơn những thuốc có tỷ lệ liên kết protein cao, đặc biệt là trong trường hợp có phối hợp thuốc vì nguy cơ gặp tương tác bất lợi tăng.
• Nếu phải dùng những thuốc chuyển hóa nhiều khi qua gan thì phải hiệu chỉnh lại liều. Việc hiệu chỉnh liều khá phức tạp vì không có một thông số xét nghiệm nào phản ảnh đúng tỷ lệ suy giảm chức năng gan như thông số độ thanh thải creatinin trong suy thận. Các xét nghiệm chức năng gan thường quy không có giá trị cho việc hiệu chỉnh liều. Khuyến cáo về liều lượng thường được nhà sản xuất đưa ra theo phân loại Child-Pugh. Tuy nhiên, tương ứng với Child-Pugh A, B, C thì sẽ giảm liều theo tỷ lệ nào đều tuỳ thuộc vào các nghiên cứu lâm sàng của nhà sản xuất và tỷ lệ này không phải lúc nào cũng tương ứng với tỷ lệ suy giảm độ thanh thải của thuốc qua gan.
Các tài liệu đề cập đến hiệu chỉnh liều cho người bệnh suy giảm chức năng gan không nhiều, vì vậy xu hướng tránh sử dụng các thuốc chuyển hóa nhiều qua gan vẫn được chú trọng, nếu không tránh được thì phải theo dõi sát lâm sàng và tốt nhất vẫn là đo nồng độ thuốc trong máu.
Suy giảm chức năng thận
Đặc điểm của suy thận
Suy giảm chức năng thận làm giảm bài xuất thuốc và chất chuyển hóa còn hoạt tính, đó là nguyên nhân dẫn đến tăng kéo dài nồng độ thuốc trong máu và nguy cơ tăng độc tính.
Suy thận gây ứ trệ tuần hoàn. Đây là nguyên nhân dẫn đến tăng thể tích phân bố của các thuốc tan nhiều trong nước, làm kéo dài thời gian bán thải, tăng nguy cơ tích lũy thuốc.
Suy thận cũng gây giảm lượng protein huyết tương, dẫn đến tăng tỷ lệ thuốc ở dạng tự do, gây tăng độc tính. Nguyên nhân này ảnh hưởng đến các thuốc có tỷ lệ liên kết cao với protein huyết tương và đặc biệt nguy hiểm với các thuốc có phạm vi điều trị hẹp. Hậu quả sẽ nghiêm trọng hơn nếu gặp tương tác thuốc theo cơ chế phân bố.
Suy thận còn ảnh hưởng đến đào thải thuốc qua gan: Sự ứ trệ thuốc ở dạng còn hoạt tính có thể kéo theo tình trạng suy gan do thuốc.
Khả năng gây độc của thuốc ở người bệnh phụ thuộc tỷ lệ thuốc được bài xuất qua thận ở dạng còn hoạt tính và độc tính của thuốc đối với thận.
Ngoài ảnh hưởng của sự giảm bài xuất dẫn đến tăng độc tính và tích lũy, những rối loạn do thận gây ra cũng ảnh hưởng đến tác dụng dược lý của một số thuốc. Ví dụ: Rối loạn bài xuất kali và calci làm tăng ADR khi sử dụng digoxin hoặc tăng tình trạng ứ trệ kali máu khi sử dụng các loại thuốc lợi tiểu giữ kali như spironolacton.
Đánh giá mức độ suy giảm chức năng thận
Có thể đánh giá mức độ suy thận bằng nhiều phương pháp như dựa vào hằng số thải trừ của thận, hệ số suy thận, mức độ giảm thải trừ thuốc khi suy thận, độ thanh thải creatinin của thận hoặc tốc độ lọc của cầu thận. Dưới đây là cách đánh giá mức độ suy thận dựa vào độ thanh thải creatinin của thận và tốc độ lọc của cầu thận.
Dựa vào độ thanh thải creatinin của thận
Độ thanh thải (Cl: clearance) creatinin của thận (Clcr) biểu thị khả năng thải trừ hoàn toàn creatinin ra khỏi huyết tương khi máu tuần hoàn qua thận.
Độ thanh thải creatinin của thận được biểu thị bằng ml/phút, là số ml huyết tương được thải trừ creatinin hoàn toàn trong thời gian 1 phút khi qua thận hoặc có thể tính theo ml/phút/kg.
Creatinin là thành phần trong máu ổn định nhất, không phụ thuộc vào chế độ ăn hoặc những thay đổi sinh lý khác mà chỉ phụ thuộc vào khả năng thải trừ của thận, nên được sử dụng để đánh giá chức năng thận.
Độ thanh thải creatinin của thận (Clcr) được tính theo phương trình của Cockcroft & Gault:
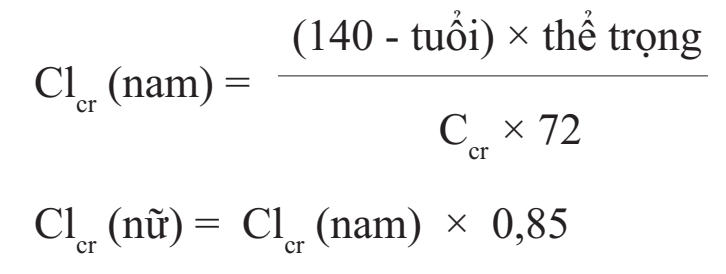
Trong đó:
Tuổi người bệnh được tính theo năm, Thể trọng tính theo kg,
Ccr là nồng độ creatinin trong huyết thanh tính theo mg/dl,
Clcr có đơn vị là ml/phút.
Ghi chú: Nếu nồng độ creatinin huyết thanh (Ccr) tính theo đơn vị là µmol/lít thì công thức tính Clcr giống như trên nhưng thay 72 bằng 0,81.
Bảng 3. Phân loại mức độ suy thận theo creatinin huyết thanh và độ thanh thải creatinin

Cần lưu ý rằng nếu đánh giá chức năng thận ở người bệnh suy thận nặng phải thẩm tách thì creatinin trong huyết thanh có thể thay đổi trong quá trình thẩm tách hoặc giữa khoảng thời gian 2 lần thẩm tách, trong khi nếu tính theo công thức trên thì nồng độ creatinin trong huyết thanh có được chỉ sau một lần lấy máu mà không phản ảnh được cả thời gian điều trị. Vì vậy với những đối tượng phải thẩm tách thì mức liều khuyến cáo căn cứ vào bảng hướng dẫn riêng. Ví dụ, hiệu chỉnh liều ofloxacin theo “Drug Prescribing in Renal Failure - Dosing Guilines for Adult and Children” (American College of Physicians, 2007): Mức liều cho người lớn là 200 - 400 mg cách 12 giờ/lần cho người bệnh có Clcr > 50 ml/phút, 200 - 400 mg, cách 24 giờ cho người bệnh có Clcr từ 50 – 10 ml/phút, 200 mg cách 24 giờ cho người bệnh có Clcr < 10 ml/phút.
Với người bệnh phải thẩm tách thì mức liều khuyến cáo như sau:
• IHD (Intermittent Hemodialysis): 100 - 200 mg sau thẩm tách.
• CAPD (Continuous Ambulatory Peritoneal Dialysis): 200 mg cách 24 giờ.
• CRRT (Continuous Renal Replacement Therapy): 300 mg cách 24 giờ.
Tuy nhiên, mức liều hiệu chỉnh có thể sai khác chút ít tùy thuộc nguồn tài liệu.
Ngoài ra phải chú ý là với một số đối tượng đặc biệt như người cao tuổi, người bị teo cơ… mức creatinin không luôn tương đồng với chức năng thận. Vì vậy liều dùng tính theo công thức hiệu chỉnh trên cơ sở Clcr chỉ có tác dụng thăm dò ban đầu, tiếp theo đó phải điều chỉnh lại liều căn cứ vào nồng độ thuốc trong máu.
Dựa vào tốc độ lọc của cầu thận
Tốc độ lọc của cầu thận, viết tắt là GFR (Glomerular Filter Rate) biểu thị khả năng thanh lọc creatinin ra khỏi huyết tương khi máu tuần hoàn qua thận.
GFR được biểu thị bằng ml/phút ở người lớn (tính cho diện tích bề mặt cơ thể là 1,73 m2) là số ml huyết tương được thanh lọc creatinin hoàn toàn trong 1 phút khi đi qua thận.
Những trường hợp người bệnh có mức cân nặng và chiều cao bình thường (BMI từ 18,5 - 24,9 theo tiêu chuẩn của WHO), có thể đánh giá chức năng thận qua tốc độ lọc cầu thận (GFR) theo công thức của MDRD (Modification Diet of Renal Diseases):

Trong đó:
Ccr là nồng độ creatinin trong huyết thanh, được tính theo mg/dl.
Tuổi người bệnh được tính theo năm.
GFR có đơn vị là ml/phút/1,73 m2
Ghi chú: Nếu nồng độ creatinin huyết thanh (Ccr) tính bằng µmol/lít thì:
GFR (nam) = 186 × (Ccr / 88,4)-1,154 × (tuổi)-0,203
Việc phân loại mức độ suy thận theo GFR được trình bày trong bảng 4.
Bảng 4: Phân loại mức độ suy thận theo tốc độ lọc cầu thận (GFR)
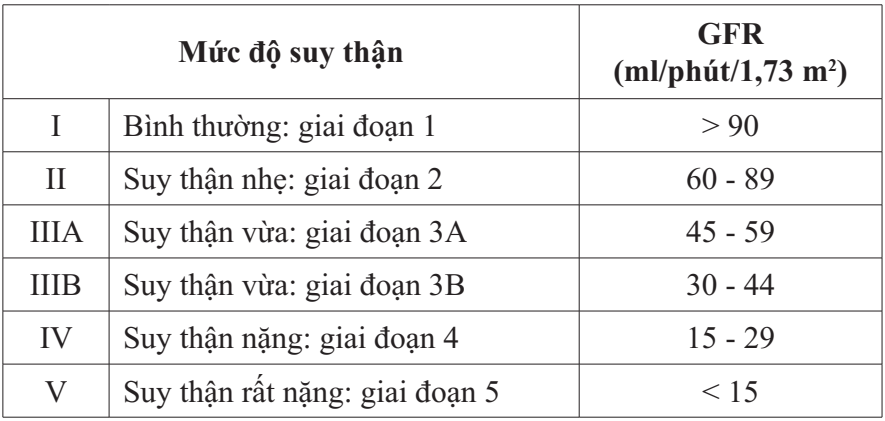
Công thức đánh giá chức năng thận qua tốc độ lọc cầu thận (GFR) không chính xác bằng công thức của Cockcroft & Gault, vì vậy chỉ nên sử dụng khi không có cân nặng của người bệnh.
Sử dụng thuốc ở người bệnh suy thận
Với người bệnh suy thận nếu buộc phải sử dụng thuốc bài xuất qua thận chủ yếu ở dạng còn hoạt tính thì việc hiệu chỉnh liều là cần thiết. Việc theo dõi người bệnh trong trường hợp này phải chú trọng cả 2 khâu: chức năng thận còn lại (được đánh giá qua độ thanh thải creatinin) và nồng độ thuốc trong máu.
Cách hiệu chỉnh lại liều có thể là: Giảm liều thuốc hoặc tăng khoảng cách giữa các lần dùng thuốc hoặc phối hợp cả 2 cách này.
Giảm liều cho phép giảm được nồng độ thuốc trong máu nên tránh được nguy cơ tăng độc tính nhưng lại có nguy cơ không đạt nồng độ điều trị mong muốn. Vì vậy, với một số loại thuốc, trước khi giảm liều nếu xét thấy cần thiết có hiệu quả ngay thì phải đưa “liều tải” còn gọi là liều nạp (loading dose). “Liều tải” của thuốc thường bằng liều thường dùng cho người bệnh không suy thận.
Giữ nguyên liều nhưng kéo dài khoảng cách đưa thuốc giúp bảo đảm được nồng độ điều trị cao như mong muốn nhưng lại có nguy cơ kéo dài khoảng thời gian nồng độ thuốc dưới mức điều trị trong khoảng thời gian chờ liều kế tiếp; điều này làm tăng khả năng kháng thuốc hoặc bùng phát cơn bệnh. Do đó nếu hệ số hiệu chỉnh quá lớn thì phương án phối hợp cả 2 cách làm trên là hợp lý.
Trong các tài liệu hướng dẫn sử dụng thuốc, liều cho người bệnh suy thận được tính sẵn theo độ thanh thải creatinin (Clcr) ở từng chuyên luận riêng biệt hoặc trong phụ lục.
Theo Dược thư quốc gia Việt Nam
-------------------------------------
Nguồn: Bộ Y tế (2018). Dược thư quốc gia Việt Nam, 2, Nhà xuất bản Y học, Hà Nội.
-
Uống aspirin mỗi ngày có ngăn ngừa đột quỵ không?
10/06/2020 09:38 GMT+7
-
Vì sao sử dụng kháng sinh gây tiêu chảy?
25/05/2020 21:39 GMT+7
-
Sử dụng hợp lý các thuốc điều trị bệnh hen phế quản
24/05/2020 17:30 GMT+7
-
Sử dụng thuốc trong thời kỳ mang thai và cho con bú
24/05/2020 15:52 GMT+7
-
Sử dụng thuốc ở người cao tuổi
24/05/2020 11:05 GMT+7
-
Sử dụng an toàn thuốc giảm đau
17/05/2020 16:51 GMT+7
-
Tương tác thuốc
12/05/2020 22:30 GMT+7
-
Nghiện thuốc
11/05/2020 23:02 GMT+7
-
Lờn thuốc
11/05/2020 21:15 GMT+7
-
Lệ thuộc thuốc
11/05/2020 17:05 GMT+7
-
Lờn thuốc, Lệ thuộc thuốc, Nghiện thuốc
15/04/2020 09:56 GMT+7
-
Chuyên gia Chống độc: Tự uống Chloroquine phòng COVID-19 có thể gây chết người
24/03/2020 18:13 GMT+7
- Sử dụng thuốc ở người suy giảm chức năng gan, thận
- Uống aspirin mỗi ngày có ngăn ngừa đột quỵ không?
- Lờn thuốc
- Sử dụng hợp lý các thuốc điều trị bệnh hen phế quản
- Lờn thuốc, Lệ thuộc thuốc, Nghiện thuốc
- Sử dụng thuốc ở người cao tuổi
- Vì sao sử dụng kháng sinh gây tiêu chảy?
- Sử dụng an toàn thuốc giảm đau
- Lệ thuộc thuốc